Опухоль средостения – это новообразование в медиастинальном пространстве грудной клетки, которое может быть различным по морфологическому строению. Зачастую диагностируются доброкачественные новообразования, но примерно у каждого третьего пациента обнаруживается онкология.
Существует большое количество предрасполагающих факторов, обуславливающих появление того или иного образования, начиная от пристрастия к вредным привычкам и опасных условий труда, заканчивая метастазированием раковой опухоли с других органов.
Болезнь проявляется в большом количестве ярко выраженных симптомов, которые довольно трудно игнорировать. К наиболее характерным внешним признакам можно отнести выраженный , кашель, одышку, головные боли и повышение температуры тела.
Основу диагностических мероприятий составляют инструментальные обследования пациента, самой информативной из них считается биопсия. В дополнение потребуется врачебный осмотр и лабораторные исследования. Терапия недуга, в независимости от характера опухоли, только оперативная.
Этиология
Несмотря на то что опухоли и кисты средостения - это довольно редкое заболевание, его возникновение в большинстве случаев обусловливается распространением онкологического процесса с других внутренних органов. Однако существует ряд предрасполагающих факторов, среди которых стоит выделить:
- многолетнее пристрастие к вредным привычкам, в частности к курению. Стоит отметить, что чем больше у человека стаж курения сигарет, тем больше повышается вероятность приобретения подобной коварной болезни;
- снижение иммунной системы;
- контакт с токсинами и тяжёлыми металлами – сюда можно отнести как условия трудовой деятельности, так и неблагоприятные условия окружающей среды. Например, проживание вблизи заводов или промышленных предприятий;
- постоянное воздействие ионизирующего излучения;
- продолжительное нервное перенапряжение;
- нерациональное питание.
Подобное заболевание в равной степени встречается у представителей обоих полов. Основную группу риска составляют лица трудоспособного возраста – от двадцати до сорока лет. В редких случаях, злокачественные или доброкачественные новообразования средостения могут быть диагностированы у ребёнка.
Опасность болезни заключается в широком разнообразии опухолей, которые могут отличаться по своему морфологическому строению, поражению жизненно важных органов и технической сложности их хирургического иссечения.
Средостение принято разделять на три этажа:
- верхний;
- средний;
- нижний.
Помимо этого, существует три отдела нижнего средостения:
- передний;
- задний;
- средний.
В зависимости от отдела средостения, будет отличаться классификация злокачественных или доброкачественных новообразований.
Классификация
По этиологическому фактору опухоли и кисты средостения делятся на:
- первичные – изначально сформированные в этой области;
- вторичные – характеризуются распространением метастазов из злокачественных опухолей, которые расположены вне средостения.
Поскольку первичные новообразования образуются из различных тканей, то они будут разделяться на:
- нейрогенные опухоли средостения;
- мезенхимальные;
- лимфоидные;
- опухоли вилочковой железы;
- дизэмбриогенетические;
- герминогенно-клеточные – развиваются из первичных зародышевых клеток эмбриона, из которых в норме должны образовываться сперматозоиды и яйцеклетки. Именно такие опухоли и кисты обнаруживаются у детей. Выделяют два пика заболеваемости – на первом году жизни и в подростковом возрасте – от пятнадцати до девятнадцати лет.
Существует несколько наиболее распространённых разновидностей новообразований, которые будут отличаться по месту своей локализации. Например, к опухолям переднего средостения можно отнести:
- новообразования щитовидной железы. Зачастую они носят доброкачественный характер, но иногда бывают раковыми;
- тимому и кисту тимуса;
- мезенхимальные опухоли;
В среднем средостении самыми частыми образованиями являются:
- бронхогенные кисты;
- лимфомы;
- перикардиальные кисты.
Опухоль заднего средостения проявляется:
- энтерогенными кистами;
- нейрогенными опухолями.
Помимо этого, клиницистами принято выделять истинные кисты и псевдоопухоли.
Симптоматика
Довольно долгий промежуток времени опухоли и кисты средостения могут протекать без выражения каких-либо симптомов. Продолжительность такого течения определяется несколькими факторами:
- местом образования и объёмами новообразований;
- их злокачественной или доброкачественной природой;
- скоростью роста опухоли или кисты;
- взаимосвязью с другими внутренними органами.
В большинстве случаев, бессимптомные новообразования средостения обнаруживаются совершенно случайно – во время прохождения флюорографии относительно другого заболевания или в профилактических целях.
Что касается периода выражения симптоматики, то в независимости от характера опухоли, первым признаком выступает болевой синдром в загрудинной области. Его появление обуславливается сдавливанием или прорастанием образования в нервные сплетения или окончания. Болезненность зачастую умеренного характера. Не исключается возможность иррадиации болевых ощущений в зону между лопатками, в плечи и шею.
На фоне основного проявления, начинают присоединяться другие симптомы новообразований средостения. Среди них:
- быстрая утомляемость и недомогание;
- повышение температуры тела;
- сильные головные боли;
- синюшность губ;
- одышка;
- отёчность лица и шеи;
- кашель – иногда с примесями крови;
- неровное дыхание, вплоть до приступов удушья;
- нестабильность ЧСС;
- обильное потоотделение, в особенности в ночное время;
- беспричинная потеря в весе;
- увеличение объёмов лимфатических узлов;
- охриплость голоса;
- ночной храп;
- повышение АД;
- неразборчивая речь;
- нарушение процесса пережёвывания и глотания пищи.
Кроме вышеуказанных симптомов, очень часто появляется миастенический синдром, который проявляется слабостью мышц. Например, человек не может повернуть голову, открыть глаза, поднять ногу или руку.
Подобные клинические проявления характерны для опухоли средостения у детей и взрослых.
Диагностика
Несмотря на разнообразие и специфичность симптомов подобного недуга, установить правильный диагноз на их основе достаточно сложно. По этой причине лечащий врач назначает целый комплекс диагностических обследований.
Первичная диагностика включает в себя:
- детальный опрос пациента – поможет определить первое время появления и степень интенсивности выражения симптоматики;
- изучение клиницистом истории болезни и анамнеза жизни пациента – для определения первичной или вторичной природы новообразований;
- тщательный физикальный осмотр, который должен включать в себя аускультацию лёгких и сердца пациента при помощи фонендоскопа, изучение состояния кожи, а также измерение показателей температуры и артериального давления.
Общие лабораторные методики диагностирования не обладают особой диагностической ценностью, тем не менее необходимо проведение клинического и биохимического анализа крови. Также назначается анализ крови для определения онкомаркеров, которые укажут на наличие злокачественного новообразования.
Для того чтобы определить место локализации и характер новообразования согласно классификации недуга, необходимо осуществление инструментальных обследований, среди которых:

Лечение
После подтверждения диагноза доброкачественная или злокачественная опухоль средостения должна быть удалена хирургическим путём.
Оперативное лечение может проводиться несколькими способами:
- продольной стернотомией;
- передне-боковой или боковой торакотомией;
- трансторакальной ультразвуковой аспирацией;
- радикальной расширенной операцией;
- паллиативным удалением.
Помимо этого, при злокачественном происхождении новообразования, лечение дополняется химиотерапией, которая направлена на:
- уменьшение объёмов злокачественного образования – проводится перед основной операцией;
- окончательную ликвидацию раковых клеток, которые могли быть не полностью удалены во время хирургического вмешательства;
- устранение опухоли или кисты – в тех случаях, когда операбельную терапию провести невозможно;
- поддержание состояния и продление жизни пациента – при диагностировании недуга в тяжёлой форме.
Наравне с химиотерапией, может применяться лучевое лечение, которое также может быть основной или вспомогательной методикой.
Существует несколько альтернативных методов борьбы с доброкачественными опухолями. Первая из них заключается в трёхдневном голодании, во время которого нужно отказаться от любой пищи, а пить разрешается лишь очищенную воду без газа. При выборе такого лечения необходимо проконсультироваться с лечащим врачом, поскольку голодание имеет свои правила.
Лечебная диета, которая является частью комплексной терапии, включает в себя:
- частое и дробное потребление пищи;
- полный отказ от жирных и острых блюд, субпродуктов, консерв, копчёностей, солений, сладостей, мяса и молочной продукции. Именно такие ингредиенты могут стать причиной перерождения доброкачественных клеток в раковые;
- обогащение рациона бобовыми, кисломолочными продуктами, свежими фруктами, овощами, крупами, диетическими первыми блюдами, орехами, сухофруктами и зеленью;
- приготовление пищи только путём варки, пропаривания, тушения или запекания, но без добавления соли и жира;
- обильный питьевой режим;
- контроль над температурой пищи – она не должна быть сильно холодной или чрезмерно горячей.
Помимо этого, есть несколько народных средств, которые помогут предупредить появление онкологии. К наиболее эффективным из них можно отнести:

Цветки картофеля помогут
предупредить онкологию
- цветки картофеля;
- болиголов;
- мёд и мумиё;
- золотой ус;
- абрикосовые косточки;
- полынь;
- белую омелу.
Стоит отметить, что самостоятельное начало такой терапии может только усугубить протекание болезни, отчего перед применением народных рецептов стоит посоветоваться с лечащим врачом.
Профилактика
Не существует специфических профилактических мероприятий, которые могут препятствовать появлению опухоли переднего средостения или любой другой локализации. Людям необходимо соблюдать несколько общих правил:
- навсегда отказаться от спиртного и сигарет;
- соблюдать правила безопасности при работе с токсинами и ядами;
- по возможности избегать эмоциональных и нервных перенапряжений;
- выполнять рекомендации относительно питания;
- укреплять иммунитет;
- ежегодно проходить флюорографическое обследование в профилактических целях.
Однозначного прогноза подобной патологии не существует, поскольку он зависит от нескольких факторов – локализации, объёмов, стадии развития, происхождения новообразования, возрастной категории пациента и его состояния, а также возможности проведения хирургической операции.
Все ли корректно в статье с медицинской точки зрения?
Ответьте только в том случае, если у вас есть подтвержденные медицинские знания
В средостении могут наблюдаться как доброкачественные, так и злокачественные образования различного строения.
Приблизительно у 1/3 больных образования средостения оказываются злокачественными. В верхнем средостении опухоли могут происходить из щитовидной железы (аденомы) или вилочковой железы (тимомы), реже выявляются тератомы.
Образования, расположенные в переднем средостении, обычно являются лимфомами, но могут быть также доброкачественными тератомами, бронхиальными или перикардиальными кистами. Средняя часть средостения обычно является местом возникновения злокачественных лимфом. Приблизительно 1/4 всех опухолей средостения, исключая аденомы щитовидной железы, имеет неврогенное происхождение. В заднем средостении чаще локализуются лимфомы и .
Симптомы образования средостения
Опорные клинические симптомы определяются структурой ткани, из которой развивается опухоль, и меняются в зависимости от их локализации. В начальном периоде при медленном росте явных клинических симптомов нет. Единственным опорным симптомом в таких ситуациях является «факт наличия опухолевидного образования» (ФНОО), которое может быть выявлено случайно или при профилактическом флюорографическом обследовании. Лишь при увеличении образования наблюдается сдавление, смещение или разрушение окружающих тканей и прилегающих органов.
Выделяют три вида компрессионных синдромов: органные (смещение и сдавление сердца, бронхов, пищевода), также сосудистые (сдавление плечеголовных и верхней полой вен, лимфатического протока, аорты) и неврогенные (сдавление блуждающего, диафрагмального, симпатического нервов). Неврологические симптомы проявляються при неврогенных образованиях, синдром верхней полой вены при образованиях переднего средостения, исходящих из вилочковой железы. Проявлениями опухоли средостения могут быть кашель, одышка, в груди, затруднения при глотании, охриплость голоса. Могут также возникнуть синдром Горнера, перикардиальная тампонада или вегетативные реакции (красные пятна на коже, чередующиеся с бледностью) - при неврогенных или карциноидных опухолях.
Наблюдаются также симптомы общей интоксикации за счет продуктов, вырабатываемых образованием средостения (особенно опухолями симпатической нервной системы - катехоламиновая интоксикация), распада и сопутствующих воспалительных процессов.
Диагностика образований средостения
Многоосевая рентгенография, компьютерная томография, ангиография и ультрасонография позволяют установить локализацию, форму и распространенность опухолевого процесса. Дифференциальная диагностика предполагает необходимость идентификации истинных и неистинных опухолей, доброкачественных и злокачественных. Повышенное содержание катехоламинов в моче и крови указывает на развитие неврогенных опухолей, а фетопротеина - на тератому.
Точная средостения основывается на данных морфологического исследования биопсийного материала, полученного при или бронхоскопии. Во многих случаях торакотомия может оказаться предпочтительнее, так как она дает возможность удаления всей опухоли.
Лечение образований средостения
Терапия образований средостения определяется прежде всего гистотипом опухоли. Хирургическое удаление для большинства опухолей средостения (за исключением лимфом) является методом выбора. Радиотерапия и химиотерапия при злокачественных опухолях ограничены. Нейробластомы и ганглиобластомы подлежат хирургическому удалению с последующим проведением радиотерапии и химиотерапии. Тимомы обычно удаляют хирургическим путем, однако лечение злокачественных тимом необходимо дополнять химиотерапией с включением цисплатины. Злокачественные лимфомы весьма чувствительны к радиотерапии и химиотерапии. Указанные методы применяются в зависимости от гистологического типа опухоли и распространенности процесса.
Средостением называют пространство в средних отделах грудной полости. На первый взгляд кажется, что с ним не может быть никаких проблем. Но, если изучить медицинскую статистику, можно отметить, что в 3-7% случаев диагностики опухолевых образований устанавливается такой диагноз как опухоль средостения. Она одинаково часто встречается среди мужчин и женщин. При этом, в 60-80% образования имеют доброкачественный характер. В остальных ситуациях можно говорить про рак.
Важно! Чаще всего образования диагностируются у людей в возрасте 20-40 лет, то есть, у трудоспособного населения.
Особенности классификации новообразований
Все опухоли средостения изначально делят на две большие группы: первичные и вторичные. Первые развиваются в тканях как самостоятельная патология, последние становятся метастазами уже существующих образований.
Первичные опухоли могут быть образованы разными тканями. Зависимо от этого выделяют такие их виды:
- нейрогенные;
- мезенхимальные;
- лимфоидные;
- дисэмбриогенетические;
- опухоли вилочковой железы.
В некоторых случаях врачи диагностируют псевдоопухоли, которые представляют собой увеличенные по какой-то причине лимфоузлы. Также встречаются истинные кисты.
Выше мы упоминали, что новообразования могут быть злокачественными и доброкачественными. Последние характеризуются достаточно медленным ростом, не дают метастаз. Первые увеличиваются в размерах очень быстро, дают метастазирование, которое становится причиной появления дополнительных симптомов.
Важно! Чаще всего приходится сталкиваться с нейрогенными образованиями, на которые приходится 15-20% от общего количества опухолей средостения. Они образуются из клеток нервной ткани, встречаются в нескольких видах. Классификация зависит от типа ткани, из которой возникло образование – сама нервная ткань или оболочка периферического нерва.
Если говорить про Международную классификацию опухолей средостения, здесь также есть несколько пунктов. Рассматриваемое заболевание может обозначаться такими кодами по МКБ10:
- злокачественное первичное образование – С38;
- злокачественное вторичное образование – С78.1;
- доброкачественные образования средостения – D15.2.
Эта классификация по большей части создана для облегчения ведения отчетности и статистики. В лечении она особой роли не играет.
Почему в средостении появляются образования
Многие специалисты считают, что большинство новообразований являются врожденными. Но, они длительное время находятся в неактивном состоянии, а при создании благоприятных условий начинают развиваться, и проявляются уже в подростковом возрасте или раньше. Здесь речь идет про герминогенные образования, причиной появления которых становится первичная половая клетка. Такие опухоли диагностируются у детей и подростков. Есть и перечень наиболее распространенных локализаций. В нем кисты и опухоли средостения у детей стоят на одном из первых мест. Даже если в таком возрасте заболевание не проявляется, оно даст о себе знать позже, когда человек достигнет трудоспособного возраста.
Точные причины пока назвать не удается. Есть мнение, что развитие опухолей средостения становится следствием облучения организма, негативного воздействия на него окружающей среды и других подобных факторов. Также играет роль наследственность. Если у кого-то в роду были диагностированы подобные заболевания, риск их возникновения повышается и у ребенка.
Относят к причинам и серьезные вирусные инфекции, поражающие организм. Они становятся причиной запуска патологических процессов в клетках, следствием которых и становится появление опухоли.
Клинические проявления заболевания
Чем раньше будет выявлена болезнь, тем проще справиться с ее лечением, в том числе, если речь идет про опухоли средостения. Особое внимание следует уделить тому, что даже при доброкачественном течении, которое наблюдается в 60% случаев, большинство из образований может перерождаться в раковые, тем самым ухудшая дальнейшие прогнозы. Ранняя диагностика поможет свести к минимуму вероятность такого развития событий, получить высокие шансы на полное выздоровление. Именно поэтому так важно внимательно изучить симптомы опухоли средостения, которые проявляются достаточно ярко.
Сразу отметим, что есть определенный период, на протяжении которого заболевание не показывает клинических проявлений. Его продолжительность в каждом случае отличается, и зависит от таких факторов:
- размеры новообразования;
- особенности расположения;
- характер – злокачественный или доброкачественный;
- интенсивность роста;
- влияние на функционирование других органов.
В таких ситуациях опухоли и кисты средостения выявляются случайно в результате проведения профилактической флюорографии. Но, учитывая то, что большинство людей проходит ее систематически, обычно размеры новообразований достаточно небольшие.
Когда опухоль достигает достаточно крупных размеров или обретает злокачественный характер, человек начинает замечать яркую симптоматику. Первое, что появляется – периодические боли в области грудной клетки. Они спровоцированы сдавливанием либо прорастанием новообразования в нервные окончания и стволы. Болевые ощущения отличаются степенью интенсивности, могут распространяться на шею, плечо, в межлопаточную область.

Есть у взрослых и дополнительные симптомы опухоли средостения, они заключаются в следующих моментах:
- болевые ощущения в области сердца. На самом деле, орган может быть полностью здоров, а боли появляются ввиду особенностей локализации образования, его расположения с левой стороны полости;
- синдром верхней полой вены. В этом случае симптомы появляются в результате нарушенного оттока крови от верхней части тела. В результате человек замечает частое появление шума в ушах, головные боли. Также наблюдается синюшность кожных покровов, одышка. Появляются отечности лица и грудной клетки, набухают вены на шее;
- если сдавлена трахея и бронхи, человека начинает мучить кашель и одышка;
- при сдавливании пищевода отмечается дисфагия.
Есть еще ряд клинических признаков, по которым можно заметить опухолевое образование, это:
- повышенная утомляемость и слабость;
- нарушение сердечных ритмов;
- лихорадка;
- резкое снижение веса без видимых причин;
- суставные боли, которые могут локализоваться даже в нескольких суставах;
- воспаления серозной оболочки легких или плевры.
Перечисленные признаки по большей части характерны для новообразований злокачественного характера. Также последние могут проявляться ночной потливостью, зудом кожи, снижением уровня глюкозы в крови, повышением артериального давления, даже диареей. Все зависит от вида образования, которое имеет место в конкретном случае.
В любой ситуации, если отмечаются перечисленные симптомы, необходимо срочно обратиться за медицинской помощью. Делать это важно, как можно скорее, потому как откладывание визита к врачу способствует только затруднению лечения.
Какие методы диагностики используются для постановки диагноза
Прежде всего доктор собирает анамнез и проводит первичный осмотр. Врачу важно знать особенности клинической картины, время и периодичность появления симптомов. Также в данном случае важен семейный анамнез, потому как при генетической расположенности риск развития опухолевого образования значительно повышается.
Если говорить непосредственно о методах диагностики, они будут такими:
| Рентген грудной клетки | Это первое, что нужно сделать. Он позволяет увидеть новообразование, определить место его локализации, получить информацию про размеры и форму. |
| Компьютерная томография | Она позволяет подтвердить ранее полученные сведения, получить информацию о состоянии тканей и лимфоузлов. С помощью этой методики можно выявить метастазы, если они имеют место. |
| МРТ | Применяется для подтверждения или опровержения данных, полученных при проведении предыдущих исследований, на сегодняшний день считается одной из самых точных и информативных методик. |
| Бронхоскопия | Она становится одним из методов эндоскопической диагностики, позволяет оценить состояние бронхов и трахеи, понять, есть ли здесь раковые образования. Выполняется исследование при помощи специального инструмента – эндоскопа, проводится при наличии показаний. |
| Биопсия | Она нужна для определения характера опухоли, предполагает взятие тканей для проведения гистологического исследования. Это очень важная процедура, оказывающая большое влияние на определение схемы лечения. |
Безусловно, обязательно проводятся анализы крови: общий, биохимический, на онкомаркеры. Они позволяют оценить состояние здоровья человека, выявить воспалительные процессы, если такие есть в организме, понять, с каким образованием приходится иметь дело – злокачественным или доброкачественным.
Как лечится опухолевое образование
Сразу отметим, что лечение опухоли средостения проводится исключительно хирургическим методом. Консервативная терапия оказывается бесполезной, а иногда и опасной, если учитывать риск перерастания доброкачественных образований в злокачественные. Поэтому, при отсутствии противопоказаний в любом случае пациенту будет назначена операция. Для ее проведения могут применять торакоскопический и открытый способы. На выбор влияют такие факторы:
- размеры опухоли и особенности ее расположения;
- глубина прорастания в ткани;
- характер образования – злокачественный или доброкачественный;
- наличие метастазов;
- имеющееся в клинике оборудование;
- общее состояние здоровья пациента.
Если опухоль переднего средостения или других его отделов имеет злокачественный характер, будет решаться вопрос относительно дополнительного применения лучевой или химиотерапии. Эти методики могут использоваться и самостоятельно, если у человека есть противопоказания для проведения хирургического вмешательства. Также они комбинируются и с оперативным лечением. Терапия противоопухолевыми препаратами может проводиться до операции, если новообразование достаточно крупное и его нужно сделать операбельным, а также после удаления опухоли с целью уничтожения раковых клеток, которые могли остаться в организме. Это очень важно, потому как известно, что онкологические заболевания очень часто дают рецидивы. Опухоли могут располагаться и в других органах, но сам факт подтверждает статистика.

Химиотерапия – один из вариантов лечения
Для большей результативности врачи проводят полихимиотерапию, комбинируя 2-3 вида противоопухолевых препаратов. Продолжительность курсов и их количество определяется в индивидуальном порядке, зависимо от состояния здоровья пациента.
После того, как человек прошел полноценное лечение, ему рекомендуют периодически посещать врача и проводить некоторые диагностические процедуры, такие как рентген, КТ или МРТ, сдавать кровь, в том числе, на онкомаркеры. Это позволит контролировать процесс выздоровления, вовремя заметить опухоль, если будет иметь место рецидив. Первый год диагностика проводится достаточно часто, в последующий период промежутки времени между процедурами увеличиваются.
Если говорить о прогнозе при опухоли средостения, его сможет озвучить только врач. Каждый случай индивидуален, как и человеческий организм. На прогнозы дальнейшей жизни влияет несколько важных факторов:
- характер образования и его размеры;
- глубина прорастания в ткани, количество пораженных органов;
- наличие метастазов;
- тип проведенной операции;
- общее состояние здоровья.
Таким образом, можно сделать вывод, что при возможностях современной медицины шансы на успешное излечение значительно повышаются. Но, оно зависит и от своевременности выявления заболевания. Поэтому, если имеют место признаки проблем со здоровьем, не следует откладывать посещение врача в долгий ящик. Нужно как можно скорее обратиться к хорошему специалисту и пройти полноценную диагностику. Это поможет сделать лечение более успешным, а прогнозы – максимально положительными, насколько это возможно в конкретной ситуации. Ни в коем случае не стоит заниматься самолечением, читая рефераты, форумы и тематические публикации. Это очень опасно.
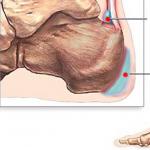
Средостение - это пространство в грудной полости, ограниченное спереди грудиной, сзади - грудным отделом позвоночника и шейками ребер, снизу - диафрагмой; верхней границей средостения условно считают горизонтальную линию, проходящую по верхнему краю грудины; вверху средостение сообщается с клетчаточными пространствами шеи.
С боков средостение ограничено средостенными листками плевры. В средостении располагаются жизненно важные органы, окруженные клетчаткой. Вертикальной плоскостью, проведенной через корень легкого, средостение делится на два отдела: передний, содержащий сердце с околосердечной сумкой, крупные сосуды, вилочковую железу или ее остатки, диафрагмальные нервы, и задний - грудной отдел пищевода, аорту с ее ветвями, грудной лимфатический проток, вены, симпатические и блуждающие нервы.
Патологические процессы, развивающиеся в средостении, представляют большую опасность для больного вследствие того, что при этом поражаются и заключенные в средостении жизненно важные органы.
Закрытые повреждения средостения чаще всего возникают при ушибах или сдавлении грудной клетки; они сопровождаются кровоизлиянием и образованием медиастинальной эмфиземы. Последняя возникает при разрыве легочной ткани и бронхов или пищевода. Воспалительный процесс клетчатки средостения - медиастинит - протекает крайне тяжело и сопровождается высокой летальностью. Причинами медиастинита могут быть проникающие ранения средостения, повреждения пищевода (например, инородным телом или при эзофагоскопии), распространение гнойного процесса из клетчаточных пространств шеи (заглоточный абсцесс, флегмона дна полости рта и др.), операции на пищеводе. Лечение хирургическое на фоне массивной антибиотикотерапии.
Из доброкачественных новообразований в средостении встречаются различного рода кисты, тератомы, тимомы, невриномы, липомы, загрудинный зоб. Эти опухоли могут возникать из эмбриональных остатков некоторых органов (вилочковая железа). К первичным злокачественным опухолям средостения относятся лимфогранулематоз (см.) и лимфосаркома (см. Ретикулосаркома). Вторичные злокачественные опухоли средостения встречаются чаще, чем первичные. К ним относятся метастазы рака легкого, молочной железы, щитовидной железы и др.). Лечение опухолей средостения хирургическое, лучевое и химиотерапевтическое.
Топография грудного протока: 1 - lymphonodus jugulodigastricus; 2 - lymphonodus juguloomohyoideus; 3 - устье грудного протока и truncus jugularis sin.; 4 - устье грудного протока и truncus subclavius sin.; 5 - truncus subclavius sin.; 6 - lymphonodi axillares; 7 - левая околоаортальная коллатераль к грудному протоку; 8 - сплетение впадающих в грудной проток выносящих сосудов левых поясничных лимфатических узлов; 9 - lymphonodi lumbales sin.; 10 - lymphonodi iliaci; 11 - lymphonodus iliacus (supra-femoralis lat.); 12 - lymphonodi lumbales dext.; 13 - cisterna chyli; 14 - правая трансдиафрагмальная коллатераль к началу грудного протока; 15 - интеразигоаортальная часть грудного протока; 16 - лимфатические узлы грудного протока; 17 - супрааортальная часть грудного протока; 18 - truncus subclavius dext.; 19 - truncus jugularis dext.; 20 - lymphonodi cervicales lat. (цепь вдоль n. accessorius).
Опухоли средостения
Опухоли средостения – группа разнородных в морфологическом плане новообразований, расположенных в медиастинальном пространстве грудной полости. Клиническая картина складывается из симптомов компрессии или прорастания опухоли средостения в соседние органы (болей, синдрома верхней полой вены, кашля, одышки, дисфагии) и общих проявлений (слабости, повышение температуры, потливости, похудания). Диагностика опухолей средостения включает рентгенологическое, томографическое, эндоскопическое обследование, трансторакальную пункционную или аспирационную биопсию. Лечение опухолей средостения – оперативное; при злокачественных новообразованиях дополняется лучевой и химиотерапией.
Опухоли средостения
Опухоли и кисты средостения составляют 3-7% в структуре всех опухолевых процессов. Из них в 60-80% случаев выявляются доброкачественные опухоли средостения, а в 20-40% - злокачественные (рак средостения). Опухоли средостения возникают с одинаковой частотой у мужчин и у женщин, преимущественно в возрастелет, т. е. у наиболее социально-активной части населения. Опухоли медиастинальной локализации характеризуются морфологическим разнообразием, вероятностью первичной злокачественности или малигнизации, потенциальной угрозой инвазии или компрессии жизненно важных органов средостения (дыхательных путей, магистральных сосудов и нервных стволов, пищевода), техническими сложностями хирургического удаления. Все это делает опухоли средостения одной из актуальных и наиболее сложных проблем современной торакальной хирургии и пульмонологии.
Анатомическое пространство средостения спереди ограничено грудиной, позадигрудинной фасцией и реберными хрящами; сзади - поверхностью грудного отдела позвоночника, предпозвоночной фасцией и шейками ребер; по бокам - листками медиастинальной плевры, снизу – диафрагмой, а сверху - условной плоскостью, проходящей по верхнему краю рукоятки грудины. В границах средостения располагаются вилочковая железа, верхние отделы верхней полой вены, дуга аорты и ее ветви, плечеголовной ствол, сонные и подключичные артерии, грудной лимфатический проток, симпатические нервы и их сплетения, ветви блуждающего нерва, фасциальные и клетчаточные образования, лимфатические узлы, пищевод, перикард, бифуркация трахеи, легочные артерии и вены и др. В средостении выделяют 3 этажа (верхний, средний, нижний) и 3 отдела (передний, средний, задний). Этажам и отделам средостения соответствует локализация новообразований, исходящих из расположенных там структур.
Классификация опухолей средостения
Все опухоли средостения делятся на первичные (изначально возникающие в медиастинальном пространстве) и вторичные (метастазы новообразований, расположенных вне средостения).
Первичные опухоли средостения образуются из разных тканей. В соответствии с генезом среди опухолей средостения выделяют:
- неврогенные новообразования (невриномы, неврофибромы, ганглионевромы, злокачественные невриномы, параганглиомы и др.)
- мезенхимальные новообразования (липомы, фибромы, лейомиомы, гемангиомы, лимфангиомы, липосаркомы, фибросаркомы, лейомиосаркомы, ангиосаркомы)
- лимфоидные новообразования (лимфогранулематоз, ретикулосаркомы, лимфосаркомы)
- дисэмбриогенетические новообразования (тератомы, внутригрудной зоб, семиномы, хорионэпителиомы)
- опухоли вилочковой железы (доброкачественные и злокачественные тимомы).
Также в средостении встречаются так называемые псевдоопухоли (увеличенные конгломераты лимфоузлов при туберкулезе и саркоидозе Бека, аневризмы крупных сосудов и др.) и истинные кисты (целомические кисты перикарда, энтерогенные и бронхогенные кисты, эхинококковые кисты).
В верхнем средостении чаще всего обнаруживаются тимомы, лимфомы и загрудинный зоб; в переднем средостении - мезенхимальные опухоли, тимомы, лимфомы, тератомы; в среднем средостении - бронхогенные и перикардиальные кисты, лимфомы; в заднем средостении - энтерогенные кисты и неврогенные опухоли.
Симптомы опухолей средостения
В клиническом течении опухолей средостения выделяют бессимптомный период и период выраженной симптоматики. Длительность бессимптомного течения определяется локализацией и размерами опухолей средостения, их характером (злокачественным, доброкачественным), скоростью роста, взаимоотношениями с другими органами. Бессимптомные опухоли средостения обычно становятся находкой при проведении профилактической флюорографии.
Период клинических проявлений опухолей средостения характеризуется следующими синдромами: компрессии или инвазии соседних органов и тканей, общими симптомами и специфическими симптомами, характерными для различных новообразований.
Наиболее ранними проявлениями как доброкачественных, так и злокачественных опухолей средостения, являются боли в грудной клетки, обусловленные сдавлением или прорастанием новообразования в нервные сплетения или нервные стволы. Боли обычно носят умеренно интенсивный характер, могут иррадиировать в шею, надплечье, межлопаточную область.
Опухоли средостения с левосторонней локализацией могут симулировать боли, напоминающие стенокардию. При сдавлении или инвазии опухолью средостения пограничного симпатического ствола нередко развивается симптом Горнера, включающий миоз, птоз верхнего века, энофтальм, ангидроз и гиперемию пораженной стороны лица. При болях в костях следует думать о наличии метастазов.
Компрессия венозных стволов, прежде всего, проявляется так называемым синдромом верхней полой вены (СВПВ), при котором нарушается отток венозной крови от головы и верхней половины туловища. Синдром ВПВ характеризуется тяжестью и шумом в голове, головной болью, болями в груди, одышкой, синюшностью и отечностью лица и грудной клетки, набуханием вен шеи, повышением центрального венозного давления. В случае сдавления трахеи и бронхов возникают кашель, одышка, стридорозное дыхание; возвратного гортанного нерва - дисфония; пищевода – дисфагия.
Общая симптоматика при опухолях средостения включает слабость, лихорадку, аритмии, бради- и тахикардию, похудание, артралгии, плеврит. Данные проявления в большей степени свойственны злокачественным опухолям средостения.
При некоторых опухолях средостения развиваются специфические симптомы. Так, при злокачественных лимфомах отмечаются ночная потливость и кожный зуд. Фибросаркомы средостения могут сопровождаться спонтанным снижением уровня глюкозы в крови (гипогликемией). Ганглионевромы и нейробластомы средостения могут продуцировать норадреналин и адреналин, что приводит к приступам артериальной гипертензии. Иногда они секретируют вазоинтестинальный полипептид, вызывающий диарею. При внутригрудном тиреотоксическом зобе развиваются симптомы тиреотоксикоза. У 50 % пациентов с тимомой выявляется миастения.
Диагностика опухолей средостения
Многообразие клинических проявлений не всегда позволяет пульмонологам и торакальным хирургам диагностировать опухоли средостения по данным анамнеза и объективного исследования. Поэтому ведущую роль в выявлении опухолей средостения играют инструментальные методы.
Комплексное рентгенологическое обследование в большинстве случаев позволяет четко определить локализацию, форму и размеры опухоли средостения и распространенность процесса. Обязательными исследованиями при подозрении на опухоль средостения являются рентгеноскопия грудной клетки, полипозиционная рентгенография, рентгенография пищевода. Данные рентгенологического исследования уточняются с помощью КТ грудной клетки, МРТ или МСКТ легких.
Среди методов эндоскопической диагностики при опухолях средостения используются бронхоскопия, медиастиноскопия, видеоторакоскопия. При проведении бронхоскопии исключается бронхогенная локализация опухолей и прорастание опухолью средостения трахеи и крупных бронхов. Также в процессе исследования возможно выполнение транстрахеальной или трансбронхиальной биопсии опухоли средостения.
В ряде случаев взятие образцов патологической ткани осуществляется посредством трансторакальной аспирационной или пункционной биопсии, проводимой под ультразвуковым или рентгенологическим контролем. Предпочтительными способами получения материала для морфологического исследования являются медиастиноскопия и диагностическая торакоскопия, позволяющие осуществить биопсию под контролем зрения. В некоторых случаях возникает необходимость в проведении парастернальной торакотомии (медиастинотомии) для ревизии и биопсии средостения.
При наличии увеличенных лимфоузлов в надключичной области проводят прескаленную биопсию. При синдроме верхней полой вены производится измерение ЦВД. При подозрении на лимфоидные опухоли средостения выполняется костномозговая пункция с исследованием миелограммы.
Лечение опухолей средостения
В целях профилактики малигнизации и развития компрессионного синдрома все опухоли средостения должны быть удалены как можно в более ранние сроки. Для радикального удаления опухолей средостения используются торакоскопический или открытый способы. При загрудинном и двустороннем расположении опухоли в качестве оперативного доступа преимущественно используется продольная стернотомия. При односторонней локализации опухоли средостения применяется передне-боковая или боковая торакотомия.
Пациентам с тяжелым общесоматическим фоном может быть осуществлена трансторакальная ультразвуковая аспирация новообразования средостения. При злокачественном процессе в средостении производится радикальное расширенное удаление опухоли либо паллиативное удаление опухоли в целях декомпрессии органов средостения.
Вопрос о применении лучевой и химиотерапии при злокачественных опухолях средостения решается, исходя из характера, распространенности и морфологических особенностей опухолевого процесса. Лучевое и химиотерапевтическое лечение применяется как самостоятельно, так и в комбинации с оперативным лечением.
Опухоли средостения - лечение в Москве
Cправочник болезней
Болезни органов дыхания
Последние новости
- © 2018 «Красота и медицина»
предназначена только для ознакомления
и не заменяет квалифицированную медицинскую помощь.
Что такое средостение легких
Новообразования средостения (опухоли и кисты) в структуре всех онкологических заболеваний составляют 3-7%. Чаще всего новообразования средостения выявляются у лицлет, т. е. у наиболее активной в социальном плане части населения. Около 80% выявленных новообразований средостения относятся к доброкачественным, а 20%-к злокачественным.
Средостением называется часть грудной полости, ограниченная спереди - грудиной, частично реберными хрящами и позадигрудинной фасцией, сзади - передней поверхностью грудного отдела позвоночника, шейками ребер и предпозвоночной фасцией, с боков - листками средостенной плевры. Снизу средостение ограничено диафрагмой, а сверху - условной горизонтальной плоскостью, проведенной через верхний край рукоятки грудины.
Наиболее удобна схема деления средостения, предложенная в 1938 году Твайнингом - двумя горизонтальными (выше и ниже корней легких) и двумя вертикальными плоскостями (спереди и сзади корней легких). В средостении, таким образом, можно выделить три отдела (передний, средний и задний) и три этажа (верхний, средний и нижний).
В переднем отделе верхнего средостения находятся: вилочковая железа, верхний отдел верхней полой вены, плечеголовные вены, дуга аорты и отходящие от нее ветви, плечеголовной ствол, левая общая сонная артерия, левая подключичная артерия.
В заднем отделе верхнего средостения расположены: пищевод, грудной лимфатический проток, стволы симпатических нервов, блуждающие нервы, нервные сплетения органов и сосудов грудной полости, фасции и клетчаточные пространства.
В переднем средостении располагаются: клетчатка, отроги внутригрудной фасции, в листках которой заключены внутренние грудные сосуды, загрудинные лимфатические узлы, передние средостенные узлы.
В среднем отделе средостения находятся: перикард с заключенным в нем сердцем и внутриперикардиальными отделами крупных сосудов, бифуркация трахеи и главные бронхи, легочные артерии и вены, диафрагмальные нервы с сопровождающими их диафрагмальноперикардиальными сосудами, фасциальноклетчаточные образования, лимфатические узлы.
В заднем отделе средостения расположены: нисходящая аорта, непарная и полунепарная вены, стволы симпатических нервов, блуждающие нервы, пищевод, грудной лимфатический проток, лимфатические узлы, клетчатка с отрогами внутригрудной фасции, окружающая органы средостения.
Соответственно отделам и этажам средостения можно отметить определенные преимущественные локализации большей части его новообразований. Так, замечено, например, что внутригрудной зоб чаще располагается в верхнем этаже средостения, особенно в переднем его отделе. Тимомы обнаруживаются, как правило, в среднем переднем средостении, перикардиальные кисты и липомы - в нижнем переднем. Верхний этаж среднего отдела средостения является наиболее частой локализацией тератодермоидов. В среднем этаже среднего отдела средостения чаще всего обнаруживаются бронхогенные кисты, в то время как гастроэнтерогенные кисты выявляются в нижнем этаже среднего и заднего отделов. Наиболее частыми новообразованиями заднего отдела средостения на всем его протяжении являются нейрогенные опухоли.
Новообразования средостения происходят из разнородных тканей и объединяются лишь одними анатомическими границами. К ним относятся не только истинные опухоли, но и различные по локализации, происхождению и течению кисты и опухолевидные образования. Все новообразования средостения по источнику их происхождения можно разделить на следующие группы:
1. Первичные новообразования средостения.
2. Вторичные злокачественные опухоли средостения (метастазы злокачественных опухолей органов, расположенных вне средостения, в лимфатические узлы средостения).
3. Опухоли органов средостения (пищевод, трахея, перикард, грудной лимфатический проток).
4. Опухоли из тканей, ограничивающих средостение (плевры, грудины, диафрагмы).
К первичным новообразованиям средостения относятся опухоли и кисты, развившиеся из тканей, эмбриогенетически присущих медиастинальному пространству, или из аберрантных тканей, сместившихся в средостение при нарушении эмбриогенеза. Понятие первичных новообразований средостения включает в себя десятки различных (по происхождению, гистогенезу, характеру роста) опухолей и кист, локализующихся в различных отделах средостения. В клинике торакальной хирургии используется следующая классификация первичных новообразований средостения.
Новообразования средостения обнаруживаются преимущественно в молодом и среднем возрасте (лет), одинаково часто как у мужчин, так и у женщин. В течении болезни при новообразованиях средостения можно выделить бессимптомный период и период выраженных клинических проявлений. Длительность бессимптомного периода зависит от локализации и размеров новообразования, его характера (злокачественное, доброкачественное), скорости роста, взаимоотношений с органами и образованиями средостения. Очень часто новообразования средостения длительное время протекают бессимптомно, и их случайно обнаруживают при профилактическом рентгенологическом исследовании грудной клетки.
Клинические признаки новообразований средостения состоят из:
Симптомов сдавления или прорастания опухоли в соседние органы и ткани;
Общих проявлений заболевания;
Специфических симптомов, характерных для различных новообразований;
Наиболее частыми симптомами являются боли, возникающие вследствие сдавления или прорастания опухоли в нервные стволы или нервные сплетения, что возможно как при доброкачественных, так и при злокачественных новообразованиях средостения. Боли, как правило, неинтенсивные, локализующиеся на стороне поражения, и нередко иррадиируют в плечо, шею, межлопаточную область. Боли с левосторонней локализацией часто похожи на боли при стенокардии. При возникновении болей в костях следует предполагать наличие метастазов. Сдавление или прорастание опухолью пограничного симпатического ствола обуславливает возникновение синдрома, характеризующегося опущением верхнего века, расширением зрачка и западением глазного яблока на стороне поражения, нарушение потоотделения, изменение местной температуры и дермографизма. Поражение возвратного гортанного нерва проявляется осиплостью голоса, диафрагмального нерва - высоким стоянием купола диафрагмы. Сдавление спинного мозга ведет к расстройствам функции спинного мозга.
Проявлением компрессионного синдрома является и сдавление крупных венозных стволов и, в первую очередь, верхней полой вены (синдром верхней полой вены). Он проявляется нарушением оттока венозной крови от головы и верхней половины туловища: у больных появляются шум и тяжесть в голове, усиливающиеся в наклонном положении, боли в груди, одышка, отечность и синюшность лица, верхней половины туловища, набухание вен шеи и грудной клетки. Центральное венозное давление повышается домм вод. ст. При сдавлении трахеи и крупных бронхов возникает кашель и одышка. Сдавление пищевода может вызвать дисфагию - нарушение прохождения пищи.
На поздних стадиях развития новообразований возникают: общая слабость, повышение температуры тела, потливость,. похудание, которые характерны для злокачественных опухолей. У некоторых больных наблюдаются проявления нарушений, связанных с интоксикацией организма продуктами, выделяемыми растущими опухолями. К ним относится артралгический синдром, напоминающий ревматоидный полиартрит; боли и припухлость суставов,. отеки мягких тканей конечностей, нарастание частоты сердечных сокращений, нарушение сердечного ритма.
Некоторым опухолям средостения присущи специфические симптомы. Так, кожный зуд, ночная потливость характерны для злокачественных лимфом (лимфогранулематоз, лимфоретикулосаркома). Спонтанное снижение уровня сахара в крови развивается при фибросаркомах средостения. Симптомы тиреотоксикоза характерны, для внутригрудного тиреотоксического зоба.
Таким образом, клинические признаки новообразований, средостения весьма многообразны, однако они проявляются в поздних стадиях развития заболевания и не всегда позволяют установить точный этиологический и топографоанатомический диагноз. Важным для диагностики являются данные рентгенологических и инструментальных методов, особенно для распознавания ранних стадий заболевания.
Основным методом диагностики новообразований средостения является рентгенологический. Применение комплексного рентгенологического исследования позволяет в большийстве случаев определить локализацию патологического образования - средостение или соседние органы и ткани (легкие, диафрагма, грудная стенка) и распространенность процесса.
К обязательным рентгенологическим методам обследования больного с новообразованием средостения относятся: -рентгеноскопия, рентгенография и томография грудной клетки, контрастное исследование пищевода.
Рентгеноскопия дает возможность выявить «патологическую тень», составить представление о ее локализации, форме, размерах, подвижности, интенсивности, контурах, установить отсутствие или наличие пульсации ее стенок. В ряде случаев можно судить о связи выявленной тени с расположенными рядом органами (сердцем, аортой, диафрагмой). Уточнение локализации новообразования в значительной степени позволяет предопределить его характер
Для уточнения полученных при рентгеноскопии данных производят рентгенографию. При этом уточняют структуру затемнения, его контуры, отношение новообразования к соседним органам и тканям. Контрастирование пищевода помогает оценить его состояние, определить степень смещения или прорастания новообразованием средостения.
В диагностике новообразований средостения широко применяются эндоскопические методы исследования. Бронхоскопия применяется для исключения бронхогенной локализации опухоли или кисты, а также для определения прорастания злокачественной опухолью средостения трахеи и крупных бронхов. Во время этого исследования возможно проведение трансбронхиальной или транстрахеальной пункционной биопсии образований средостения, локализующихся в области бифуркации трахеи. Весьма информативным в ряде случаев оказывается проведение медиастиноскопии и видеоторакоскопии, при которых биопсия осуществляется под контролем зрения. Взятие материала для гистологического или цитологического исследования возможно и при трансторакальной пункционной или аспирационной биопсии, проводимой под рентгенологическим контролем.
При наличии увеличенных лимфатических узлов надключичных областей проводят их биопсию, что позволяет определить их метастатическое поражение или установить системное заболевание (саркоидоз, лимфогранулематоз и др.). При подозрении на медиастинальный зоб используют сканирование области шеи и грудной клетки после введения радиоактивного йода. При наличии компрессионного синдрома производят измерение центрального венозного давления.
Больным с новообразованиями средостения выполняют общий и биохимический анализ крови, реакцию Вассермана (для исключения сифилитической природы образования), реакцию с туберкулиновым антигеном. При подозрении на эхинококкоз показано определение реакции латексагглютинации с эхинококковым антигеном. Изменения морфологического состава периферической крови обнаруживаются главным образом при злокачественных опухолях (анемия, лейкоцитоз, лимфопения, повышенная СОЭ), воспалительных и системных заболеваниях. При подозрении на системные заболевания (лейкоз, лимфогранулематоз, ретикулосаркоматоз и др.), а также на незрелые неврогенные опухоли выполняют костномозговую пункцию с изучением миелограммы.
Опухоли из нервной ткани
Невринома - наиболее распространенная неврогенная опухоль, развивается из клеток оболочек нервов. Несколько реже встречается неврофиброма. Обычно они локализуются в заднем средостении, одинаково часто как справа, так и слева. Опухоли характеризуются медленным ростом, но могут достигать больших размеров. Описаны случаи их малигнизации. При этом неврофибромы более склонны к злокачественному перерождению. Злокачественные опухоли оболочек нервов - неврогенные саркомы, характеризуются быстрым ростом.
Ретикулосаркому, диффузную и нодулярную лимфосаркому (гигантофолликулярную лимфому) называют также «злокачественными лимфомами». Эти новообразования представляют собой злокачественные опухоли из лимфоретикулярной ткани, поражают чаще лиц молодого и среднего возраста. Первоначально опухоль развивается в одном или нескольких лимфатических узлах с последующим распространением на соседние узлы. Генерализация наступает рано. В метастатический опухолевый процесс, помимо лимфатических узлов, вовлекаются печень, костный мозг, селезенка, кожа, легкие и другие органы. Более медленно протекает заболевание при медуллярной форме лимфосаркомы (гигантофолликулярной лимфоме).
Лимфогранулематоз (болезнь Ходжкина) обычно имеет более доброкачественное течение, чем злокачественные лимфомы. В 15-30% случаев в I стадии развития заболевания может наблюдаться первичное локальное поражение лимфатических узлов средостения. Заболевание чаще встречается в возрастелет. Клиническая картина характеризуется неправильным волнообразным течением. Появляется слабость, потливость, периодические подъемы температуры тела, боли в грудной клетке. Но характерные для лимфогранулематоза кожный зуд, увеличение печени и селезенки, изменения в крови и костном мозге на этой стадии часто отсутствуют. Первичный лимфогранулематоз средостения может длительно протекать бессимптомно, при этом увеличение медиастинальных лимфатических узлов долгое время может оставаться единственным проявлением процесса.
При медиастинальных лимфомах наиболее часто поражаются лимфатические узлы переднего и переднего верхнего отделов средостения, корней легких.
Дифференциальная диагностика проводится с первичным туберкулезом, саркоидозом и вторичными злокачественными опухолями средостения. Подспорьем в диагностике может быть проведение пробного облучения, так как злокачественные лимфомы в большинстве случаев чувствительны к лучевой терапии (симптом «тающего снега»). Окончательный диагноз устанавливается при морфологическом исследовании материала, полученного при биопсии новообразования.
Вилочковая железа образуется на первом месяце внутриутробного. К моменту рождения она состоит из двух долей, соединенных перешейком. В каждой доле имеется ряд долек, отделенных друг от друга соединительнотканными прослойками. Дольки состоят из двух слоев: коркового и мозгового. В корковом слое заключены компактные массы мелких клеток, гистологически сходных с лимфоцитами, это так называемые тимоциты. В мозговом слое преобладают эпителиальные элементы, среди них концентрически располагаются характерные для тимуса тельца Гассаля, происходящие из эндотелия артериол. В детском возрасте вилочковая железа располагается в нижнем отделе шеи и переднем отделе верхнего средостения, позади грудины, от которой она отделена рыхлой клетчаткой. В период полового созревания, т. е. в возрастелет начинается инволюция вилочковой железы. Постепенно происходит замещение ткани железы жировой тканью и, в конечном итоге, она превращается в жировой и соединительнотканный комок, масса которого составляет у взрослого 5-10 г. При гистологическом исследовании между жировыми клетками и фиброзными тяжами можно обнаружить специфические тимусные элементы.
Опухоли, развивающиеся из вилочковой железы или ее остатков, называются тимомами - это термин собирательный, включающий в себя несколько различных типов опухолей. Различают опухоли, исходящие из мозгового и коркового слоев тимуса: эпителиоидная тимома (эпидермоидная, веретеноклеточная, лимфоэпителиальная, гранулематозная) и лимфоидная тимола. Кроме того, выделяют гиперплазию и задержку инволюции вилочковой железы. По степени дифференцировки клеток тимомы могут быть доброкачественными и злокачественными. Однако понятие «доброкачественная тимома» весьма условно, так как в ряде случаев те опухоли, которые при гистологическом исследовании расцениваются как доброкачественные, нередко имеют тенденцию к инфильтративному росту, метастазированию и дают рецидивы после их удаления. Типичное расположение тимом - в переднем отделе верхнего средостения.
У мужчин и женщин тимомы встречаются одинаково часто. Они обнаруживаются в любом возрасте - от раннего детского до старческого. У детей довольно часто наблюдается гиперплазия вилочковой железы, которая может привести даже к развитию компрессионного синдрома органов средостения. Доброкачественные тимомы длительное время могут протекать бессимптомно, достигая иногда значительных размеров. Крупные тимомы проявляются чувством тяжести за грудиной, одышкой, сердцебиением; у детей они могут вызывать деформацию грудной клетки - выбухание грудины. Злокачественные опухоли вилочковой железы характеризуются бурным инфильтративным ростом, ранним и обширным метастазированием. У 10-50% больных с тимомами и задержкой инволюции тимуса выявляются симптомы миастении, которая может протекать в двух формах: глазной миастении и генерализованной.
Изолированная глазная миастения проявляется слабостью мышц глазного яблока и век, что приводит к птозу и диплопии. Эта форма заболевания не представляет опасности для жизни больного и приводит лишь к умеренной инвалидизации. Однако в ряде случаев глазная миастения может переходить в генерализованную форму, являясь первым проявлением заболевания.
Для генерализованной миастении характерны резкая мышечная слабость скелетной мускулатуры, нарушение жевания, глотания, речи, дыхания, развитие мышечной гипотрофии. Дисфагия (нарушение глотания) и дизартрия (нарушение речи), как следствие поражения мышц мягкого неба, глотки и мышц пищевода, часто бывают ранними симптомами болезни и обычно обнаруживаются у 40% всех больных. Наиболее тяжелым проявлением миастении является развитие миастенического криза, при котором отмечается нарушение функции дыхательной мускулатуры, вплоть до развития апноэ (полного прекращения дыхательных движений. Миастения может развиваться как при злокачественных, так и доброкачественных опухолях вилочковой железы, нарушении процессов ее физиологической инволюции.
Опухоли из тканей, смещенных в средостение
К этим образованиям относятся тератомы (от греч. teratos - чудо), или, как их нередко называют, дермоиды средостения-опухоли, содержащие различные ткани, обычно отсутствующие в той части тела, где они возникают. Среди первичных новообразований средостения тератомы, по частоте, занимают второе место после неврогенных опухолей и составляют%. Тератомы состоят из тканей или элементов тканей, относящихся ко всем трем зародышевым листкам. Эти новообразования имеют врожденный характер и возникают в процессе нарушенного эмбриогенеза.
Представляют интерес существующие гипотезы происхождения тератом. Согласно одной из них, во время беременности один плод получает неправильное развитие и оказывается внутри другого, развиваясь до определенного периода, а затем претерпевает дегенеративные изменения. Другая гипотеза объясняет появление тератом партеногенетическим развитием зародышевых клеток. И, наконец, согласно третьей, тератомы происходят из «остатков» полипотентных клеток, «забытых» во время процесса эмбриогенеза, возможно, за счет нарушения механизма клеточной дифференциации.
Тератомы могут достигать значительных размеров и вызывать компрессию органов средостения. Активация роста тератом средостения может происходить после травмы, при беременности, под воздействием нейрогуморальных сдвигов в период полового созревания. Располагаются они преимущественно в переднем средостении и в переднем отделе верхнего средостения. Развитие этих новообразований может осложняться нагноением, малигнизацией. Незрелые, или злокачественные тератомы, (тератобластомы) характеризуются быстрым инфильтративным ростом, склонностью к распаду опухоли и развитию гнойных осложнений.
К новообразованиям, развившимся из тканей, смещенных в средостение, относится и медиастиналъный зоб. Относят его к опухолям условно, так как в точном смысле этого понятия он таковой не является. Медиастинальный зоб чаще встречается у женщин. Как правило, заболевают лица в возрасте старше 40 лет.
Медиастинальный зоб может быть загрудинным, ныряющим и внутригрудньш. Загрудинным называется зоб, верхний полюс которого удается прощупать со стороны яремной ямки. «Ныряющий» зоб располагается за грудиной. При глотании, кашле, натуживании зоб перемещается кверху, но не выходит полностью из-за рукоятки грудины. Прощупать в этот момент удается лишь поверхность его верхнего полюса. Внутригрудной зоб полностью находится за грудиной и пальпации не доступен. Медиастинальный зоб развивается из опустившейся за грудину щитовидной железы или происходит из добавочных щитовидных желез, смещенных в средостение в процессе эмбриогенеза. Зоб, развившийся из смещенных в средостение зачатков щитовидной железы, называют аберрантным. Аберрантным может считаться зоб, полностью отграниченный от щитовидной железы и обладающий самостоятельной подвижностью.
Медиастинальные струмы могут быть эутиреоидными, гипо и гипертиреоидными. Чаще встречаются узловые, реже - диффузные формы. В струмах, развивающихся как из нормальной щитовидной железы, так и из аберрантных зачатков щитовидной железы, может развиваться злокачественная опухоль. Чаще малигнизации подвергаются узловые гипо- и эутиреоидные формы.
Диагностика загрудинного и «ныряющего» зоба, в случаях, когда удается пальпировать его верхний полюс, не представляет больших трудностей. Значительно сложнее диагностируется внутригрудной зоб. Типичным местом его локализации является передний отдел верхнего средостения, позади рукоятки грудины справа или слева от трахеи, в зависимости от исходной его зоны - нижних отделов правой или левой доли щитовидной железы. Правосторонние локализации встречаются чаще. Иногда развивается смещение вниз и гиперплазия угла перешейка щитовидной железы. В случаях диффузного внутригрудного зоба, сравнительно редких, трахея оказывается заключенной в своеобразную муфту почти со всех сторон.
К редким злокачественным опухолям средостения относятся медиастинальная семинома и хорионэпителиома средостения. Семинома встречается исключительно у мужчин. Хорионэпителиома также преимущественно поражает мужчин, в основном, в возрастелет. Выраженная гормональная активность хорионэпителиомы приводит у мужчин к гиперплазии грудных желез, атрофии яичек; у женщин - к нагрубанию молочных желез, как при беременности, выделению молозива. Эти экстрагенитальные опухоли чрезвычайно злокачественны, рано дают многочисленные гематогенные метастазы, обладают быстрым инфильтративным ростом. Опухоли редко достигают больших размеров, так как больные погибают в результате раннего и обширного гематогенного метастазирования. Прогноз, как правило, неблагоприятный.
Дивертикулы и кисты перикарда в большинстве случаев являются образованиями дисэмбриональной природы, т. е. пороками развития. Появление их связано с нарушением формирования перикарда, а возможно, и плевры на различных этапах эмбрионального развития.
Сущность, патологических изменений, развивающихся у пациентов с кистами перикарда, состоит в появлении в средостении образования, примыкающего к сердцу и постепенно увеличивающегося в размерах. Увеличение кисты приводит к компрессии других органов средостения с неизбежным нарушением их функции и соответствующими клиническими проявлениями.
В большинстве части случаев кисты перикарда ни субъективно, ни клинически не проявляются. Нередко они обнаруживаются случайно при рентгенологическом обследовании больного. Если же у больных есть жалобы, то они сводятся к неприятным ощущениям в области сердца, сердцебиениям, одышке, сухому кашлю, возникающему при перемене положения тела, физической нагрузке. При больших кистах перикарда могут быть симптомы сдавления окружающих органов - пищевода, бронхов, предсердий, коронарных артерий. При дивертикулах перикарда неприятные ощущения и боли в проекции сердца могут возникать при изменении положения тела - из-за раздражения рецепторов в перикарде при перемещении жидкости. С течением времени выраженность указанных жалоб нарастает. Внешний вид пациентов чаще не изменен. При больших кистах и дивертикулах может отмечаться отставание грудной клетки при дыхании, деформации ее над образованием.
Основную роль в диагностике кист и дивертикулов перикарда, как и других новообразований средостения, играет рентгенологическое исследование. Многоосевая рентгеноскопия и рентгенография органов грудной полости позволяет определить локализацию образования, отношение к соседним органам, форму и изменение его положения при дыхательных движениях.
Информативным методом исследования является КТ. Этот современный метод исследования позволяет не только выявить образование, определить его размеры, но также оценить толщину стенок кисты, характер содержимого, взаимоотношение с соседними анатомическими образованиями.
Другим современным методом исследования является ультразвуковая эхокардиография (ЭхоКГ). С помощью этого распространенного, информативного, необременительного для пациента метода исследования удается выявить тонкостенные, полостные, заполненные жидкостью образования, оценить их взаимоотношения с сердцем, другими органами средостения, выявить сообщение с полостью перикарда.
Дифференциальная диагностика кист перикарда довольно трудна. Их следует отличать от дермоидных кист средостения, кист легкого, аневризм аорты. Комплексное использование перечисленных методов исследования позволяет исключить большинство из этих заболеваний и установить истинный характер изменений.
Бронхогенные кисты занимают второе место по частоте среди кист средостения. На их долю приходится около% всех доброкачественных новообразований средостения. Они представляют собой тонкостенные кистозные, как правило, однокамерные образования, содержащие прозрачную или светло-коричневую слизистую жидкость и достигающие иногда весьма значительных размеров. Микроскопически в стенке бронхогенных кист может содержаться какая-либо одна ткань, характерная для трахеи и бронхов, или же все ткани, составляющие их стенку. Чаще всего они прилежат к трахее и крупным бронхам. В отдельных случаях бронхогенные кисты могут локализоваться внутри органов средостения (в стенке пищевода, внутриперикардиально, в зобной и щитовидной железе, и даже в стенке сердца). Бронхотенные кисты могут располагаться в любом отделе средостения, однако около 80% из них локализуются в заднем средостении. Обычно рентгенологически выявляется округлая, с четкими ровными контурами тень, примыкающая к трахее. При сообщении кисты с просветом трахеобронхиального дерева в ней может определяться уровень жидкости, а при бронхографии - контрастное вещество проникает в ее полость. Злокачественное перерождение бронхогенных кист наблюдается крайне редко.
Гастроэнтерогенные кисты происходят из зачатков пищеварительного тракта. Микроскопически кисты могут напоминать стенку желудка, пищевода, тонкой кишки. Содержимое кист зависит от выстилающей их полость слизистой оболочки и представлено обычно сливкообразной жидкостью или студенистой массой. В связи с тем, что внутренняя оболочка некоторых кист выстлана желудочным эпителием, продуцирующим соляную кислоту, могут возникать изъязвления стенки, кровотечения из язв и их перфорация. Располагаются гастроэнтерогенные кисты, как правило, в заднем средостении. Они имеют более толстую стенку, чем бронхогенные кисты и в ряде случаев имеют ножку, связанную с пищеводом. Рентгенологически они проявляются неправильной формы округлым или овоидным образованием с вертикальным расположением его длинного диаметра. Известны редкие случаи развития рака в стенке кисты.
Кисты вилочковой железы встречаются преимущественно у детей и лиц молодого возраста. По происхождению кисты делятся на 3 группы:
Лечение новообразований средостения - оперативное. Удаление опухолей и кист средостения необходимо производить как можно раньше, так как это является профилактикой их малигнизации или развития компрессионного синдрома. Исключением могут быть лишь небольшие липомы и целомические кисты перикарда при отсутствии клинических проявлений и тенденции к их увеличению. Лечение злокачественных опухолей средостения в каждом конкретном случае требует индивидуального подхода. Обычно в основе его лежит оперативное вмешательство.
Применение лучевой и химиотерапии показано при большинстве злокачественных опухолей средостения, но в каждом конкретном случае их характер и содержание определяются биологической и морфологической особенностями опухолевого процесса, его распространенностью. Лучевая и химиотерапия применяются как в комбинации с оперативным лечением, так и самостоятельно. Как правило, консервативные методы составляют основу терапии при далеко зашедших стадиях опухолевого процесса, когда выполнение радикальной операции невозможно, а также при лимфомах средостения. Хирургическое лечение при этих опухолях может быть оправдано лишь на ранних стадиях заболевания, когда процесс локально поражает определенную группу лимфатических узлов, что в практике встречается не так уж часто. В последние годы предложена и успешно используется методика видеоторакоскопии. Этот метод позволяет не только визуализировать и документировать новообразования средостения, но и удалить их с помощью торакоскопических инструментов, нанося минимальную операционную травму пациентам. Полученные результаты свидетельствуют о высокой эффективности этого метода лечения и возможности проведения вмешательства даже у пациентов с тяжелыми сопутствующими заболеваниями и низкими функциональными резервами.
МЧС предупреждает о пожарах!
Информация о прививках и гриппе
Памятка «Что нужно знать о коррупции»
добрый день. Мою бабушку отправили на консультацию к урологу после больницы
Добрый день! У моего папы (72 года) обнаружили плоскоклеточный неороговевающий рак ср/3 пищевода. Метастического поражения других органов не обнаружено
Добрый день! Моя дочь, Поздеева Мария Николаевна, была на приеме у хирурга 22.01.18г., где ей был рекомендован перечень обследований (в т.ч
Лимфоузлы средостения играют ключевую роль в очищении и предупреждении распространения в органы и ткани грудной полости патологических микроорганизмов, раковых клеток, и др. Изменения в лимфатических узлах, особенно этой области, нередко служат сигналом об опасности, а иногда и единственным подтверждением серьезного заболевания. Для оценки состояния лимфоузлов используются специальные методы визуализации, такие как компьютерная, магнитно-резонансная томография, ультразвуковое обследование. Кроме того, в качестве дополнительной заключительной диагностики применяют биопсию.
Лимфоузлы средостения
Лимфатическая система средостения, как и других образований, представлена узлами, сосудами и капиллярами, каждый из которых выполняет свою функцию. Их основная задача - это перекачивание лимфы, а также иммунная поддержка организма образующимися там лимфоцитами. Лимфодренажная функция осуществляется капиллярами с мелким диаметром, расположенными в глубине органов и тканей, по которым биологическая жидкость поступает в сосуды и фильтруется лимфатическими узлами.
В средостении, представлено большое количество лимфатических узлов, что связано с разнообразием органов этой области. Они в свою очередь разделяются на:
- Верхние медиастинальные (средостенные), к ним относятся левые и правые верхние околотрахеальные, нижние паратрахеальные, преваскулярные и превертебральные лимфоузлы. Первая и вторая группа располагается по обе стороны вдоль трахеи на всем ее протяжении. Преваскулярные лимфоузлы расположены между задней стенкой грудины и передней стенкой полой вены справа и левой сонной артерии слева. Превертебральные находятся позади пищевода и соответственно в заднем средостении.
- Нижние средостенные - к этой группе относятся, расположенные непосредственно под местом бифуркации трахеи, околопищеводные (параэзофагеальные), и лимфоузлы легочной связки.
- Аортальные - включают в себя лимфоузлы, расположенные сбоку аорты и легочного ствола (субаортальные), и спереди восходящего отдела дуги (парааортальные).
- Корневые - сегментарные и долевые узлы корня легкого.
Отток лимфы, по сосудам, осуществляется в наиболее близкие к органу лимфатические узлы. Таким образом, очищаются сердце, легкие, бронхи, трахея. А также перикард, плевра, пищевод и другие анатомические образования.
Основные заболевания и причины увеличения лимфатических узлов средостения
В норме лимфоузлы расположены в толще мягких тканей организма, а их размер напоминает чечевицу или горошину. Исходя из этого, у абсолютно здорового человека они не пальпируются. Лимфатические узлы имеют свойство увеличиваться, когда организм болеет, однако их размер может оставаться прежним, несмотря на полное выздоровление. Таким образом, необходимо динамическое наблюдение представленных образований.
Возникновение этого симптома имеет несколько патогенетических механизмов. Первый - увеличение лимфоузла происходит по гипертрофическому типу, как проявление компенсации организма, например, в ответ на хроническое воспаление. Второй механизм - гиперплазия, как проявление патологического деления клеток при онкологии. Третий - лимфоузлы увеличены из-за нарушения оттока лимфы и тканевого отека, вследствие острого инфекционного заболевания.
Увеличенные средостенные лимфоузлы зачастую говорят о наличие патологии этой области в данный момент. К наиболее распространенным причинам медиастинальной лимфаденопатии относятся:
- Патология органов дыхания - вирусные или бактериальные заболевания, имеющие клинику трахеита, бронхита, пневмонии. При этом токсины из этих органов попадают в лимфатические узлы, вызывая воспаление.
- Сердечные заболевания - к этой группе относятся инфекционные и аутоиммунные заболевания, такие как ревматизм, бактериальный эндокардит, миокардит, перикардит и др.
- Медиастинит. Основные причины такого состояния - проникающие в грудную полость раны, разлитая флегмона шеи.
- Онкологические заболевания - лимфаденопатия бывает первичная (лимфомы) или вторичная, как следствие метастазирования опухоли из других органов.
- Лимфаденит - воспаление лимфатического узла, которое наиболее часто возникает из-за инфекционных заболеваний средостения.
- Патология пищевода, а именно дивертикулы с дальнейшим воспалением могут увеличивать лимфоузлы этой области.
Каждая из описанных патологий в той или иной степени могут стать причиной увеличения лимфатических узлов средостения. Однако это не всегда является основным симптомом представленных заболеваний. Для постановки точного диагноза необходима более подробная оценка средостения и всего организма.
Клиническая картина и методы диагностики средостенной лимфаденопатии

Компьютерная томография - золотой стандарт диагностики средостенной лимфаденопатии (фото: www.medeja.com.ua)
Клиническая картина лимфаденопатии разнообразна и напрямую зависит от этиологического фактора. Общие признаки такого состояния - это увеличение лимфатических узлов средостения. Однако его выраженность также зависит от заболевания. В некоторых случаях, узел достигает таких размеров, что сдавливает близлежащие структуры, тем самым вызывая симптоматику, характерную для сдавленного органа. Например, при механическом воздействии на пищевод возникает дисфагия (нарушение продвижения пищи в желудок), а при внешней обструкции трахеи характерна одышка.
Если лимфатический узел, своим размером не вызывает подобные симптомы, то клиническая картина зависит только от причины лимфаденопатии. Например, Ходжкинская лимфома (лимфогранулематоз), проявляется:
- Общей слабостью.
- Необъяснимой лихорадкой больше 38 градусов по Цельсию.
- Профузными потами.
- Необъяснимой потерей массы тела последние 6 месяцев.
Для лимфогранулематоза выделяют классификацию «Ann-Arbor» в зависимости от степени лимфоидного поражения.
- Первая степень характеризуется локализацией патологического процесса в одной группе лимфатического узла.
- Вторая - поражение двух или более групп лимфатических узлов по одну сторону от диафрагмы, например, шейных и подключичных.
- Третья - опухолевый процесс расположен по две стороны диафрагмы. При этом может вовлекаться селезенка.
- Четвертая - кроме поражения лимфатических узлов, процесс переходит на органы (печень, почки и т.д.)
Для определения причины средостенной лимфаденопатии кроме клиники, ключевую роль играют инструментальные и лабораторные методы обследования. К специфическим исследованиям такой патологии относятся компьютерная томография (КТ), магнитно-резонансная томография (МРТ), УЗИ органов грудной полости. Компьютерная визуализация является золотым стандартом в диагностике средостенной лимфаденопатии, так как неразрушающие рентгеновские срезы предоставляют достоверную информацию.
Помимо инструментальных методов, широко применяются лабораторные методы оценки (общий анализ крови, биохимия, миелограмма и т.п.). Заключительный метод, который подтверждает или опровергает наличие той или иной патологии - это биопсия с дальнейшим гистологическим обследованием. Этот метод дает полную информацию о структуре и природе патологического процесса в лимфатическом узле.
Какие врачи занимаются проблемой увеличенных лимфоузлов средостения
Современная медицина на данный момент имеет структуру семейной медицины. Это означает, что определенный контингенты людей находится под постоянным динамическим наблюдением. Соответственно проблемой увеличенных лимфоузлов на начальном этапе занимается семейный врач. В его обязанности входит сбор анамнеза, осмотр, пальпация, ультразвуковое обследование, когда этиология ясна, назначается схема лечения этих образований. Если семейный врач не установил точной причины лимфаденопатии, то пациент направляется на консультацию смежных специалистов.
К таким врачам относятся онкологи, онкогематологи, торакальные хирурги, кардиологи, пульмонологи. Первые помогут разобраться в возможном наличии злокачественной опухоли, которая может располагаться, как в непосредственной близости к лимфоузлу, так и далеко от него. Онкогематологи специализируются по раку крови, который тоже может вызывать увеличение лимфоузлов в средостении. Лимфаденопатией при медиастините, гнойных заболеваниях легких занимаются торакальные хирурги. Воспалительные заболевания легких, плевры, бронхов, сердца также сопровождаются увеличением лимфоузлов и таких больных лечат пульмонологи и кардиологи.