Расширен корень левого лёгкого, что это значит?
Спрашивает: Татьяна, Ростов на Дону
Пол: Мужской
Возраст: 59 лет
Хронические заболевания: Нет
Здравствуйте! Моему знакомому поставили диагноз пульмосклероз, компенсаторная эмфизема легкого. Рентген показал, что расширен корень левого лёгкого. Чувствует он себя нормально. Скажите пожалуйста, это страшно для жизни, это рак? Лечится это заболевание?
Гидропневматорекс слева. Буллезная эмфизема левого легкого. Компрессионный ателектаз нижней доли Здравствуйте, будьте добры подскажите, что делать. Месяц назад у мамы случился спонтанный пневмоторекс. Ставили дренаж в оба легких. Пролежала в больнице. Вчера сделали повторное КТ На серии МСКТ в левой плевральной полости значительное количество газа, в базальных отделах жидкость с горизонтальным уровнем, толщиной до 7 мм; нижняя доля слева значительно уменьшена, субтотально уплотнена, бронхи дифференцированы; в верхней доле слева множественные воздушные буллы размером до 43*64 мм. Правое лёгкое без очаговых и инфильтративных изменений. Просветы трахеи, главных и сегментарных бронхов проходимы. Структуры средостения дифференцированы. Увеличения лимфатических узлов средостения не определяется. Сердце и крупные сосуды обычно расположены, не расширены. В полости перикарда содержимого не выявлено. Диафрагма расположена обычно, контуры ее ровные, четкие. Грудная клетка правильной формы, внутренние контуры грудной стенки ровные и четкие во всех отделах. Мягкие ткани не изменены. Увеличенных лимфоузлов в мягких тканях подмышечных, подключичных и субпекторальных областей с обеих сторон не выявлено. Костных деструктивных изменений нет. В позвоночнике дегенеративные изменения. ЗАКЛЮЧЕНИЕ: Гидропневмоторакс слева. Буллезная эмфизема левого лёгкого. Компрессионный ателектаз нижней доли слева. Остеохондроз. Деформирующий спондилез. Какой выход? Оперативное вмешательство или постоянное дренирование? Может есть еще какой нибудь выход? Заранее спасибо)
1 ответ
Не забывайте оценивать ответы врачей, помогите нам улучшить их, задавая дополнительные вопросы по теме этого вопроса
.
Также не забывайте благодарить врачей.
Здравствуйте! Пульмосклероз или пневмосклероз - состояние соединительной ткани легкого после перенесенного воспалительного процесса. Ни как не лечится и является возрастным вариантом нормы. А вот эмфизема - патологическое расширение воздушных пространств легкого, вследствие чего может развиваться дыхательная недостаточность. Лечение проводится врачом-пульмонологом для купирования симптомов. Ничего страшного нет у вашего друга.
Если вы не нашли нужной информации среди ответов на этот вопрос , или же ваша проблема немного отличается от представленной, попробуйте задать дополнительный вопрос врачу на этой же странице, если он будет по теме основного вопроса. Вы также можете задать новый вопрос , и через некоторое время наши врачи на него ответят. Это бесплатно. Также можете поискать нужную информацию в похожих вопросах на этой странице или через страницу поиска по сайту . Мы будем очень благодарны, если Вы порекомендуете нас своим друзьям в социальных сетях .
Медпортал сайт осуществляет медконсультации в режиме переписки с врачами на сайте. Здесь вы получаете ответы от реальных практикующих специалистов в своей области. В настоящий момент на сайте можно получить консультацию по 48 направлениям: аллерголога , анестезиолога-реаниматолога , венеролога , гастроэнтеролога , гематолога , генетика , гинеколога , гомеопата , дерматолога , детского гинеколога , детского невролога , детского уролога , детского хирурга , детского эндокринолога , диетолога , иммунолога , инфекциониста , кардиолога , косметолога , логопеда , лора , маммолога , медицинского юриста , нарколога , невропатолога , нейрохирурга , нефролога , онколога , онкоуролога , ортопеда-травматолога , офтальмолога , педиатра , пластического хирурга , проктолога , психиатра , психолога , пульмонолога , ревматолога , рентгенолога , сексолога-андролога , стоматолога , уролога , фармацевта , фитотерапевта , флеболога , хирурга , эндокринолога .
Мы отвечаем на 96.94% вопросов .
Оставайтесь с нами и будьте здоровы!
В связи с развитием бронхоскопической техники в последние десятилетия стали доступны осмотру не только сегментарные бронхи, но и их субсегментарные ветви, т.е. бронхи 4-го порядка. Соответственно и дистальная граница центрального рака сместилась: это опухоль, поражающая главные, промежуточный, долевые, сегментарные и субсегментарные бронхи. Опухоль, источником которой является еще более мелкий бронх, при наличии выраженного перибронхиального узла, рассматривается как периферический рак.
Симптомы
Симптоматика рака легкого поначалу не слишком специфичная, и это становится причиной слишком позднего обращения к врачу. Кроме того, время появления признаков сильно варьирует от типа рака.
Так, центральный рак легкого дает клинику раньше, чем рак плоскоклеточный. Связано это с типичностью расположения опухоли, а также со временем вовлечения в процесс соседних органов - плевры, органов средостения, метастатической активностью вида рака.
Какие же симптомы должны насторожить в отношении рака легких у лиц, входящих в группу риска?
нарастание объема кашля, мокроты, увеличивающая продолжительность эпизодов кашля;
появление в мокроте прожилок крови, каких-либо посторонних включений, гнойные выделения при кашле;
ухудшение общего состояния, слабость, похудание;
боли при кашле, а позднее при дыхании;
одышка, усиливающаяся при движении, в положении лежа;
появление в анализах крови большого числа лейкоцитов, эозинофилии,- постоянное или на протяжении длительного времени.
Прогноз
Рак легкого: прогноз далеко не утешительный, так как это практически смертельная болезнь. Но многое зависит от стадии, на которой было диагностировано данное заболевание.
Рак легких 3 стадии характеризуется наличием опухоли, размер которой уже достиг шести сантиметров с переходом на соседнюю долю легкого. Возможно прорастанием соседнего бронха или главного бронха. Метастазы при этом находят в бифуркационных, трахеобронхиальных, паратрахеальных лимфатических узлах.
У пациентов, поступивших на оперативное лечение с бессимптомным раком, прогноз более благоприятный. При возникновении клинических симптомов почти семьдесят пять процентов больных практически не поддаются лечению. Прогноз бывает более благоприятным, если клинические симптомы проявляются не более трех месяцев. При наличии симптомов более девяти месяцев прогноз на выздоровление значительно ухудшается.
Лучевая диагностика
Рентгенологические признаки центрального РЛ представлены в табл. 1.
Таблица 1. Рентгенологические признаки центрального РЛ
Шаровидный узел в корне легкого
Расширение корня легкого
Нарушение бронхиальной проходимости:
а) усиление легочного рисунка у корня легкого (гиповентиляция)
б) обтурационная эмфизема
Диагностика центрального РЛ
Клиническими симптомами центрального рака являются сухой надсадный кашель (у курильщиков меняется его частота и характер), кровохарканье и одышка.
На ранних стадиях развития заболевания рентгенография малоэффективна, поэтому исследование сразу следует начинать с проведения компьютерной томографии (КТ) и фиброброн-хоскопии (ФБС).
Таким образом, поиск и совершенствование организационных мероприятий по активному выявлению ранних форм заболевания, в чем компютерная томография имеет абсолютный приоритет, являются одними из основных направлений современной медицины.
Однако необходимо заметить, что линейная томография уже не может служить достойной заменой современных компьютерных методов исследования и при подозрении на центральный РЛ пациента следует ориентировать на те диагностические центры, которые оснащены современной техникой и где может быть проведено соответствующее обследование.
Лечение
Лечение центрального рака легкого, как и других онкологических заболеваний, складывается из трех основных методов – это хирургическое лечение, химиотерапия и лучевая терапия.
Сам по себе диагноз «рак легкого» является показанием к хирургическому лечению. Операции могут быть: радикальными, условно – радикальными и паллиативными в зависимости от степени выраженности опухолевого процесса. Удалять могут как все легкое целиком, так и отдельные его доли. Но, к сожалению, существует ряд противопоказаний к оперативному лечению, среди них: наличие множественных метастазов в другие органы; техническая сложность и невозможность резекции при наличии метастазов в средостенье, а также, при вовлечении в опухолевый процесс диафрагмы, трахеи, образований средостенья. Среди функциональных противопоказаний к операции выделяют: дыхательную недостаточность третей степени, которая не поддается консервативной терапии; тяжелая сердечная недостаточность и инфаркт миокарда, с давностью менее трех месяцев; тяжелые формы сахарного диабета; тяжелая печеночная и почечная недостаточность.
В случаях, когда пациенту по одной из вышеперечисленных причин, не может быть проведено хирургическое лечение центрального рака легкого, проводят лучевую терапию.
Химиотерапия обладает высокой эффективностью только при мелкоклеточном раке легкого. Чаще всего применяют комбинацию препаратов различной токсичности и механизма действия и лучевую терапию. Полихимиотерапия чаще всего включает в себя комплексные соединения платины, адриамицин, вепезид или винилалкалойды. При немелкоклеточных формах рака, химиотерапия носит симптоматический характер.
Прогноз наиболее благоприятен при раннем выявлении и своевременном лечении центрального рака легкого.
Периферический рак легкого
Периферический рак легких – это проявление в виде узла, полигональной или шаровидной формы, на слизистых оболочках бронх, бронхиальных желез и альвеол. Опухоль может быть как доброкачественная так и злокачественная, но чаще всего встречается злокачественная форма опухоли.
Заболевание периферический рак легких, поражает более мелкие бронхи. Следовательно, вокруг узла обычно имеется неравномерная лучистость, что более характерно для быстрорастущих низкодифференцированных опухолей. Также, встречаются полостные формы периферического рака легких с неоднородными участками распада.
Начинает проявляться болезнь тогда, когда опухоль стремительно развивается и прогрессирует, вовлекая при этом крупные бронхи, плевру и грудную клетку. На данном этапе периферический рак легких, переходит в центральный. Характерно усиление кашля с отхождением мокроты, кровохарканье, карциноматоз плевры с выпотом в плевральную полость.
Формы периферического рака легких:
Одним из основных отличий опухолевого процесса в легких является многообразие их форм:
Кортико-плевральная форма: новообразование овальной формы, которое врастает в грудную клетку и располагается в субплевральном пространстве. Эта форма относится к плоскоклеточному типу рака. По своей структуре опухоль чаще всего однородна с бугристой внутренней поверхностью и нечеткими контурами. Имеет свойство прорастать как в смежные ребра, так и в тела близлежащих грудных позвонков.
Полостная форма - это новообразование с полостью в центре. Проявление возникает вследствие распада центральной части опухолевого узла, которой не хватает питания в процессе роста. Такие новообразования обычно достигают размеров более 10 см, их часто путают с воспалительными процессами (кистами, туберкулезом, абсцессами), что приводит к постановке первоначально не правильного диагноза, которое способствует прогрессированию онкологического заболевания. Данная форма новообразования зачастую проходит бессимптомно.
Важно! Диагностируется полостная форма периферического рака легких в основном на поздних стадиях, когда процесс уже становится необратим.
В легких локализуются плоскостные образования округлой формы с бугристой наружной поверхностью. При росте опухоли также увеличиваются полостные образования в диаметре, при этом происходит уплотнение стенок и подтягивание висцеральной плевры в сторону опухоли.
Периферический рак левого легкого
Рак верхней доли левого легкого: на данном этапе опухолевого процесса на рентгеновском снимке четко визуализируются контуры новообразования, которые неоднородной структуры и неправильно формы. При этом корни легких расширены сосудистыми стволами. Лимфатические узлы не увеличены.
Рак нижней доли левого легкого: здесь происходит все совершенно, наоборот, в соотношении с верхней долей левого легкого. Происходит увеличение внутригрудных, предлестничных и надключичных лимфоузлов.
Периферический рак правого легкого
Периферический рак верхней доли правого легкого: имеет те же особенности, что и предыдущая форма, но встречается, гораздо чаще, как и рак нижней доли правого легкого.
Узловая форма рака легкого: берет свое начало из терминальных бронхиол. Проявляется после прорастания мягких тканей в легкие. При рентгенологическом исследовании можно увидеть образование узловой формы с четкими контурами и бугристой поверхностью. По краю опухоли может виднеться небольшое углубление (симптом Риглера) это свидетельствует о вхождении в узел крупного сосуда или бронха.
Важно: «питание больных раком легких»: особое внимание стоит уделить именно правильному и полезному рациону, употреблять в пищу необходимо только полезные и качественные продукты обогащённые витаминами, микроэлементами и кальцием.
Пневмониеподобный периферический рак легкого – это всегда железистый рак. Его форма развивается в результате распространения по доле периферического рака, растущего из бронха, либо при одновременном проявлении большого количества первичных опухолей в легочной паренхиме и слиянии их в единый опухолевый инфильтрат.
Данное заболевание не имеет каких - либо определенных клинических проявлений. Вначале, характеризуется, как сухой кашель, затем появляется мокрота, изначально скудная, затем обильная, жидкая, пенистая. С присоединением инфекции клиническое течение напоминает рецидивирующую пневмонию с выраженной общей интоксикацией.
Рак верхушки легкого с синдромом Панкоста - это разновидность заболевания, при котором злокачественные клетки проникают в нервы, сосуды плечевого пояса.
- верхушечная локализация рака легкого;
- синдром Горнера;
- боли в надключичной области, обычно интенсивные, вначале приступообразные, затем постоянные и длительные. Они локализуются в надключичной ямке на стороне поражения. Боль усиливается при надавливании, иногда распространяются по ходу нервных стволов, исходящих из плечевого сплетения, сопровождаются онемением пальцев и атрофией мышц. При этом движения рук могут нарушаться вплоть до паралича.
Рентгенологически при синдроме Панкоста выявляется: деструкция 1-3 ребер, а зачастую и поперечных отростков нижних шейных и верхних грудных позвонков, деформация костного скелета. В далеко запущенных стадиях болезни осмотр врача выявляет одностороннее расширение подкожных вен. Другим симптомом есть сухой кашель.
Синдромы Горнера и Панкоста часто сочетаются у одного больного. При этом синдроме, в связи с поражением опухолью нижних шейных симпатических нервных ганглиев довольно часто наблюдается охриплость голоса, одностороннее опущение верхнего века, сужение зрачка, западание глазного яблока, инъекция (расширение сосудов) конъюнктивы, дисгидроз (нарушение потоотделения) и гиперемия кожи лица на соответствующей поражению стороне.
Кроме первичного периферического и метастатического рака легкого синдром (триада) Панкоста может встречаться и при целом ряде других заболеваний:
- эхинококковая киста в легком;
- опухоль средостения;
- мезотелиома плевры;
- лимфогранулематоз;
- туберкулез.
Общим для всех этих процессов является их верхушечная локализация. При тщательном рентгенологическом исследовании легких, можно распознать истину природы синдрома Панкоста.
Сколько времени развивается рак легкого?
Существует три течения развития рака легких:
- биологический - от начала возникновения опухоли и до появления первых клинических признаков, которые будут подтверждены данными проведенных диагностических процедур;
- доклинический - период, при котором полностью отсутствуют какие - либо признаки заболевания, что является исключением посещения врача, а значит, шансы на раннюю диагностику заболевания снижаются до минимума;
- клинический - период проявления первых симптомов и первичных обращений пациентов к специалисту.
Развитие опухоли зависит от типа и расположения раковых клеток. Немелкоклеточный рак легких развивается медленнее. К нему относят: плоскоклеточный, аденокарциному и крупноклеточный рак легких. Прогноз при данном виде рака 5-8 лет без соответствующего лечения. При Мелкоклеточном раке легких пациенты редко проживают более двух лет. Опухоль стремительно развивается и появляются клинические симптомы болезни. Периферический рак развивается в мелких бронхах, долго не дает выраженной симптоматики и зачастую проявляется при прохождении плановых медицинских осмотров.
Симптомы и признаки периферического рака легких
На поздних стадиях заболевания, когда опухоль распространяется на крупный бронх и сужает его просвет, клиническая картина периферического рака становится сходной с центральной формой. На данном этапе заболевания, результаты физикального исследования одинаковы при обеих формах рака лёгких. Вместе с тем, в отличие от центрального рака, при рентгенологическом исследовании на фоне ателектаза выявляют тень самой периферической опухоли. При периферическом раке опухоль нередко распространяется по плевре с образованием плеврального выпота.
Переход периферической формы в центральную форму рака легкого возникает вследствие вовлечения в процесс крупных бронхов, при этом оставаясь надолго незаметной. Проявлением растущей опухоли может стать усиление кашля, отделение мокроты, кровохарканье, одышка, карциноматоз плевры с выпотом в плевральную полость.
Рак бронхов, похожие первые симптомы появляются и при присоединении воспалительных осложнений со стороны легких и плевры. Именно поэтому важно регулярное проведение флюорографии, которая показывает рак легких.
Симптомы периферического рака легких:
Боли в области грудной клетки
- одышка – может быть обусловлена метастазированием опухоли в лимфатические узлы;
- боли в грудной клетке, при этом могут изменять свой характер вместе с движением;
- кашель, длительного характера, без какой либо причины;
- отделение мокроты;
- увеличение лимфатических узлов;
- если опухоль развивается в области верхушки легкого, то может происходить сдавливание верхней полой вены и воздействие новообразования на структуры шейного сплетения, с развитием соответствующей неврологической симптоматики.
Признаки периферического рака легких:
Снижение жизненного тонуса
- повышение температуры;
- недомогание;
- слабость, вялость;
- быстрое утомление;
- снижение трудоспособности;
- потеря аппетита;
- снижение массы тела;
- в некоторых случаях даже ощущаются боли в костях и суставах.
Причины развития периферического рака легких:
- курение - одна из самых важных причин заболеваемости раком легких. В табачном дыме содержатся сотни веществ, которые способны оказывать канцерогенное воздействие на человеческий организм;
- условия окружающей среды: загрязненность воздуха, который проникает в легких (пыль, сажа, продукты сгорания топлива и т.д.);
- вредные условия труда – наличие большого количества пыли может стать причиной развития склероза легочной ткани, который имеет риск перейти в злокачественную форму;
- асбестоз – состояние вызываемое вдыханием частичек асбеста;
- наследственная предрасположенностью;
- хронические заболевания легких – являются причиной постоянного воспаления, которое увеличивает вероятность развития рака, вирусы могут внедряться в клетки и увеличивать вероятность развития рака.
Стадии периферического рака легких
Стадии распространенности онкологии легких
- 1 стадия периферического рака легкого. Опухоль достаточно маленьких размеров. Нет распространения опухоли на органы грудной клетки и в лимфатические узлы;
1А размер опухоли не превышает 3 см;
1Б размер опухоли от 3 до 5 см;
2А размер опухоли 5-7 см;
2Б размеры остаются неизменны, но раковые клетки расположены близко к лимфоузлам;
3А опухоль затрагивает смежные органы и лимфатические узлы, размеры опухоли превышает 7 см;
3Б раковые клетки проникают в диафрагму и лимфатические узлы с противоположной стороны грудной клетки;
Диагностика рака легких
Важно! Периферический рак легких – злокачественное новообразование, которое имеет свойство к быстрому росту и распространению. При появлении первых подозрительных симптомов нельзя медлить с посещением врача, поскольку можно упустить драгоценное время.
Диагностика рака лёгкого сложна вследствие схожести его рентгенологических симптомов с многими другими заболеваниями.
Как распознать периферический рак легких?
- Рентгенологическое исследование – основной метод в диагностике злокачественных новообразований. Чаще всего данное исследование пациенты выполняют совершенно по другой причине, а в конечности могут столкнуться с онкологией легких. Опухоль имеет вид небольшого очага на периферической части легкого;
- компьютерная томография и МРТ – наиболее точный метод диагностики, который позволит получить четкое изображение легких пациента и точно рассмотреть все его новообразование. При помощи специальных программ, врачи имеют возможность рассматривать полученные снимки в разных проекциях и извлекать для себя максимум информации;
- биопсия - проводится извлечением участка ткани с последующим проведением гистологического исследования. Только изучив ткани под большим увеличением, врачи могут сказать о том, что новообразование имеет злокачественный характер;
- бронхоскопия – осмотр дыхательных путей и бронхов пациента изнутри с использованием специальной аппаратуры. Поскольку располагается опухоль в более отдаленных от центра отделах, то информации метод дает меньше, чем при наличии у пациента центрального рака легкого;
- цитологическое исследование мокроты – позволяет обнаружить атипичные клетки и другие элементы, позволяющие предположить диагноз.
Дифференциальная диагностика
На рентгенограмме грудной клетки тень периферического рака нужно дифференцировать с несколькими заболеваниями, несвязанными с новообразованием в правом легком.
- Пневмония – воспаление легких, которое дает тень на снимке рентгенограммы, скопление экссудата провоцирует нарушение вентиляции в легких, так как разобрать точно рисунок не всегда удается. Точный диагноз ставится только после тщательного исследования бронхов.
- Туберкулез и туберкулема – хроническое заболевание, которое может провоцирует развитие инкапсулярного образования – туберкулемы. Раезмер тени на рентгенограмме не буте превышать 2 см. Диагноз ставится только после проведения лабораторного исследования экссудата для выявления микобактерий.
- Ретенционная киста – на снимке будет видно образование с четкими краями, но таким образом может проявляться и накопление раковыми клетками секрета. Потому проводится дополнительное обследование бронхов и УЗИ.
- Доброкачественная опухоль правого легкого – на снимке не будет бугристости, опухоль четко локализирована и не распадается. Отличить доброкачественную опухоль можно с анамнеза и жалоб больного – отсутствуют симптомы интоксикации, стабильное самочувствие, отсутствие кровохарканья.
Исключив все похожие заболевания, начинается основной этап – подбор наиболее эффективных методик лечения для конкретного пациента, зависимо от формы, стадии и локализации злокачественного очага в правом легком.
Информативное видео на тему: Эндобронхиальное ультразвуковое исследование в диагностике периферического рака легкого
Периферический рак легких и его лечение
На сегодняшний день, самыми современными методами лечения рака легких являются:
- хирургическое вмешательство;
- лучевая терапия;
- химиотерапия;
- радиохирургия.
В мировой практике хирургическое вмешательство и лучевая терапия, постепенно уступают место передовым методам лечения рака легкого, но, несмотря на приход новых методов лечения, хирургическое лечение больных с резектабельными формами рака лёгкого, все еще считают радикальным методом, при котором имеются перспективы полного излечения.
Лучевое лечение дает лучшие результаты при использовании радикальной программы терапии на начальных (1,2) стадиях.
Химиотерапия. Качественная терапия заключается в применении химиопрепаратов для лечения рака легких таких как:
Назначаются их только при наличии противопоказаний к хирургическому и лучевому лечению. Как правило, такое лечение проводят до 6 курсов химиотерапии с интервалами 3-4 недели. Полное рассасывание опухоли наступает очень редко, только у 6-30% больных проявляются объективные улучшения.
При сочетании химиотерапии с лучевым лечением (возможно одновременное или последовательное их применение) достигают лучших результатов. Химиолучевое лечение основано на возможности, как аддитивного эффекта, так и синергизма, без суммации побочного токсического действия.
Комбинированное лечение – это такой вид лечения, в который входят, кроме радикального, хирургического, и другие виды воздействий на опухолевый процесс в местнорегионарной зоне поражения (дистанционная или другие методы лучевой терапии). Следовательно, комбинированный метод, предусматривает использование двух различных по своему характеру разнородных, воздействий, направленных на местно-регионарные очаги: например, хирургическое + лучевое, лучевое + хирургическое, лучевое + хирургическое + лучевое и т. д. Комбинация однонаправленных методов восполняет ограничения каждого из них в отдельности. При этом необходимо подчеркнуть, что о комбинированном лечении можно говорить только тогда, когда оно применяется по плану, разработанному в самом начале лечения.
Периферический рак легкого, прогноз
Прогнозировать лечение периферического рака легкого весьма сложно, так как он может выражаться в различных структурах, быть в разных стадиях и лечится разными методами. Данное заболевание излечимо как радиохирургией, так и хирургическим вмешательством. По проведенной статистике, среди больных которым проведено хирургическое вмешательство, 5-ти летняя и более выживаемость составляет 35%.
При лечении начальных форм заболевания возможен более благоприятный исход.
Профилактика периферического рака легких
Здоровый образ жизни
Для минимизации заболевания раком легких необходимо:
- лечение и предупреждение воспалительных заболеваний легких;
- ежегодное прохождение медицинских осмотров и флюорографии;
- полный отказ от курения;
- лечение доброкачественных образований в легких;
- нейтрализация вредных факторов на производстве, а в частности контактов с:
- никелевым соединением;
- мышьяком;
- радоном и продуктами его распада;
- смолами;
- избежание воздействия канцерогенных факторов в повседневной жизни.
Важно помнить, то, что ваше здоровье в ваших руках и ни в коем случае не следует ним пренебрегать!
Видео: Периферический рак верхней доли правого легкого
На сколько статья была для вас полезна?
Если вы нашли ошибку просто выделите ее и нажмите Shift + Enter или нажмите здесь. Большое спасибо!
Нет комментариев и отзывов для “ Периферический рак легкого ”
Добавить комментарий Отменить ответ
Разновидности рака
Народные средства
Опухоли
Спасибо за ваше сообщение. В ближайшее время мы исправим ошибку
Признаки, симптомы, стадии и лечение рака легких
В структуре онкозаболеваний это одна из самых распространенных патологий. В основе рака легких лежит злокачественное перерождение эпителия легочной ткани и нарушение воздухообмена. Злокачественные клетки еще называют низкодифференцированными (по теме: низкодифференцированный рак легкого). Заболевание характеризуется высокой летальностью. Основную группу риска составляют курящие мужчины в возрастелет. Особенность современного патогенеза – снижение возраста первичной диагностики и повышение вероятности рака легких у женщин. (по теме: доброкачествнный рак легких)
Статистика рака легких
Статистика заболеваемости раком легких противоречива и разрозненна. Однако однозначно установлено влияние некоторых веществ на развитие заболевания. Всемирная организация здравоохранения (ВОЗ) сообщает, что основная причина рака легких – табакокурение, которое провоцирует до 80% всех зарегистрированных случаев этого вида рака. В России ежегодно заболевает около 60 тысяч граждан.
Основная группа заболевших – длительно курящие мужчины в возрасте от 50 до 80 лет, эта категория составляет 60-70% всех случаев рака легких, а летальность – 70-90%.
По данным некоторых исследователей структура заболеваемости разными формами этой патологии в зависимости от возраста выглядит следующим образом:
до 45 – 10% всех заболевших;
от 46 до 60 лет – 52% заболевших;
от 61 до 75 лет –38% заболевших.
До последнего времени рак легких считался преимущественно мужским заболеванием. В настоящее время наблюдается учащение заболеваемости женщин и снижение возраста первичного выявления болезни. Исследователи связывают этот феномен с увеличением числа курящих женщин (до 10%) и людей, работающих на вредных производствах.
Количество больных женщин с 2003 по 2014 гг. увеличилось примерно на 5-10%.
В настоящее время гендерное соотношение заболеваемости раком легкого составляет:
в группе до 45 лет – четверо мужчин к одной женщине;
от 46 до 60 лет – восемь к одной;
от 61 до 75 лет – пять к одной.
Таким образом, в группах до 45 и после 60 лет наблюдается значительный прирост пациентов слабого пола.
Сколько живут с раком легких?
Заболевание характеризуется высокой летальностью. Такая особенность связана с важностью функции дыхания для организма.
Жизнь может продолжаться при разрушении головного мозга, печени, почек, любых других органов до остановки дыхания или сердца. В соответствии с канонами современной патофизиологии, биологическая смерть – это остановка дыхания или сердцебиения.
На определенном этапе канцерогенеза у больного наблюдается быстрое угасание жизненных функций при снижении дыхательной активности легких. Компенсировать функцию легкого искусственными аппаратами невозможно, процесс воздухообмена (атмосферный воздух – легкие – кровь) уникален.
Имеются статистические данные о вероятности пятилетней выживаемости людей на разных стадиях рака легких. Понятно, больше шансов сохранить жизнь у больных, получающих лечебную помощь на ранних стадиях рака. Однако, не располагая полной информацией об особенностях патогенеза, не этично давать индивидуальный прогноз.
Между тем, выживаемость больных статистически достоверно выше при разных локализациях очага на периферии или в центре легкого, где сосредоточены основные дыхательные пути, много крупных сосудов и имеются нервные узлы.
Высокие шансы длительной выживаемости при периферическом поражении легкого. Известны случаи продолжительности жизни более десяти лет с момента постановки диагноза. Особенность канцерогенеза периферической формы рака – медленное течение и длительное отсутствие болевого реагирования. Больные даже четвертой стадии имеют относительно хорошие физиологические кондиции и не чувствуют боли. Только в критический период повышается утомляемость, снижается вес, болевой синдром развивается после метастазирования в жизненно важные органы.
Низкие шансы при центральной форме рака. Продолжительность жизни с момента постановки диагноза не превышает 3-4 лет. Активный канцерогенез длится в среднем 9-12 месяцев. Опухоль характеризуется агрессивностью, особенно на последних стадиях, когда любое современное лечение неэффективно, отличается развитием болевого синдрома при поражении центральных бронхов и метастазировании в соседние органы.
Понятно, что написанное выше является условной информацией. Рак – это всегда непредсказуемое заболевание, сопровождаемое взрывным ростом клеток, либо обратным процессом и торможением канцерогенеза (по теме: рак лёгких у детей).
Кроме того, агрессивность рака зависит от микроскопической (гистологической) структуры клеток, например, мелкоклеточные или немелкоклеточные (по форме клеток опухоли).
У врачей меньше шансов продлить жизнь больных с мелкоклеточным раком, в том числе после радикальных операций и рецидивов канцерогенеза.
Лечение рака легких в «Ассуте»
Отличительная черта лечения рака легких в Израиле – индивидуальный подход, учитывающий особенности конкретной опухоли у конкретного больного. В зависимости от вида и стадии рака, для лечения могут быть применены хирургическая операция, химиотерапия, лучевая терапия или комбинация этих методов. Израильская клиника «Ассута» располагает новейшим оборудованием, необходимым для лечения этого заболевания, в том числе линейными ускорителями, позволяющими осуществлять лучевую терапию с визуальным контролем. Этот метод даёт возможность точно и безопасно облучать опухоли, находящиеся в движущихся органах, таких как легкие. Наряду с обычной химиотерапией осуществляется лечение новейшими биологическими препаратами.
В «Ассуте» лечение рака легких проводят ведущие онкологи страны. Среди них - профессор Офер Меримский, специалист с мировым именем. Еще одно преимущество «Ассуты» для пациентов из-за рубежа – быстрая диагностика. Обследование по поводу рака легких здесь можно пройти за 4-5 дней.
Симптомы рака легких
Рак легкого, особенно периферические его формы, на ранних стадиях канцерогенеза трудно диагностируются.
Причины диагностических ошибок обусловлены:
сходной плотностью нормальных клеток и злокачественных образований, маскировкой пораженных клеток под здоровые, - все это осложняет диагностику, в том числе методами визуализации;
расположением очага под костной тканью грудной клетки;
отсутствием регионарных лимфатических узлов, расположенных близко к поверхности кожи и наиболее быстро реагирующих на патогенез;
слабой болевой чувствительностью периферических участков легких, не имеющих болевых рецепторов;
высоким уровнем компенсаторной защиты, соответственно длительным отсутствием опасных клинических симптомов, путающих диагностов схожестью с заболеваниями, поддающимися медикаментозному, а не хирургическому лечению.
Диагностические этапы определения симптомов рака легкого и его видов включают в себя накопление или синтез клинических, морфологических, гистологических сведений о болезни и их последующий анализ.
Таким образом, диагностика любого заболевания, в том числе этого, включает два направления исследования (синтез и анализ) и три этапа постановки диагноза (первичные признаки, общие симптомы, дифференциальные симптомы):
Первичные признаки заболевания. Ощущения больного в виде кровохаркания, кашля, утомляемости, прогрессирующего исхудания, дурного запаха при дыхании и других признаков,с которыми человек, ощущающий себя больным, обращается к доктору для консультации и определения причин недомогания.
Общие симптомы. Определение локализации патогенеза (в центральной, периферической, верхушечной части легкого). Устанавливаются:
физикальными методами (осмотр, пальпация, перкуссия или постукивание с целью определения зон измененного звука, аускультация или выслушивание изменений дыхательных шумов);
методами визуализации, в том числе ионизирующими – рентген, КТ и модификации, радиоизотопный, ПЭТ, ПЭТ-КТ; неионизирующими – УЗИ, МРТ и модификации;
лабораторными методами (общеклиническими, специфическими, в том числе онкомаркерами).
Дифференциальные симптомы. Необходимы онкологам для уточнения изменений на клеточном и микрофизиологическом уровне, например, для определения немелкоклеточной и мелкоклеточной формы рака или их разновидностей. Определяются цитологическими и гистологическими методами в различных модификациях, иногда дополняются методами инструментальной визуализации, наиболее информативны здесь ПЭТ и ПЭТ-КТ методы.
В современной онкологии самым перспективным методом раннего установления диагноза являются скрининговые обследования. Это широкомасштабная диспансеризация условно здорового населения. Скрининг при некоторых формах рака эффективно заменяет диагностику классическим трехступенчатым методом. К сожалению, скрининговые исследования с целью определения рака легкого в нашей стране не проводятся по причине малой эффективности инструментального выявления заболевания.
Для широкого внедрения скрининга необходима:
доступность эффективных высокочувствительных диагностических аппаратов;
высококвалифицированный врачебный персонал;
онкологическая настороженность населения.
Если два первых условия в последнее время более-менее успешно выполняются государством, то к повышению онкологической настороженности и чувства ответственности к собственному здоровью призывает наша статья.
Мы совершенно не стремимся сделать онкологом каждого прочитавшего. Наша задача – оптимизировать сотрудничество больного и врача. Ведь именно к врачу районной поликлиники попадает каждый девятый из десяти заболевших раком легкого.
Кашель при раке легких
Кашель – это защитная реакция органов дыхания на раздражение специфических рецепторов. Она возникает при кратковременном или длительном эндогенном (внутреннем) или экзогенном (внешнем, постороннем) воздействии на рецепторы.
Во время первичного приема постарайтесь очень точно описать кашлевой рефлекс при его наличии. Хотя кашель не является патогномоничным симптомом рака легкого, иногда он указывает на характер патогенеза. Сочетание методов исследования – кашля, перкуссии и рентгенографии может дать врачу ценный материал для анализа в период начальной постановки диагноза.
Патологические (длительно протекающие) звуки кашля характеризуются как:
Не характерны для поражения легкого следующие звуки кашля: сильные, громкие, короткие. С наибольшей вероятностью они характеризуют поражения гортани и трахеи, либо онкологию в этих участках. Кашель при раздражении рецепторов, локализующихся на голосовых связках, проявляется хриплым или сиплым звуком.
Характерные звуки кашля при раздражении рецепторов в легочной ткани:
Слабый, протяжный, глухой, глубокий – характеризует снижение эластичности легкого или рассеянные в тканях патологические процессы.
Болезненный, переходящий в щадящую форму – покашливание, свидетельствует о вовлечении в патогенез плевры вокруг легкого, либо о локализации патогенеза в крупных бронхах центральной зоны, чувствительных к боли. Боль усиливается при движении грудной клетки. Если при аускультации (выслушивании) легкого выявляется сочетание болезненного кашля и шума плеска, это означает скопление жидкости между легким и плеврой.
с хорошим (жидким) отхаркиванием содержимого – острое течение патогенеза в легких.
с вязким отделяемым – хроническое течение патогенеза в легких.
Сухой кашель может предварять развитие влажного, либо влажный переходит в сухой кашель. Феномен сухого кашля характерен для хронического раздражения рецепторов без образования экссудата в легком. Вполне может быть также при растущем новообразовании без воспалительных и некротических процессов вокруг очага.
Опасно резкое прекращение кашля – это один из возможных признаков подавления рефлекса вследствие развития интоксикации.
Напоминаем, что не следует делать самостоятельных выводов. Информация дана для того, чтобы больной мог наиболее полно описать собственные ощущения врачу при наличии кашлевого рефлекса. Окончательный диагноз ставится на основании комплекса исследований.
Кровь при раке легких
Пациентов всегда пугает выделение крови из дыхательных путей. Этот феномен называется кровохаркание. Совершенно не обязательно это признак рака легких. Кровь, выделяемая из легких, не является специфическим симптомом рака легкого.
Выделение крови из носа – проявление нарушения целостности одного из кровеносных сосудов в дыхательных путях. Выделение крови из ротовой полости вызывает путаницу у непрофессионалов.
Выделение крови из:
органов пищеварения – кровь темная (цвет кофейной гущи) из-за воздействия пищеварительных ферментов или желудочного сока;
органов дыхания – кровь преимущественно алого цвета, иногда темно-красная, всегда пенистая из-за примеси воздуха.
Причины легочного кровохаркания многообразны и сопутствуют заболеваниям с патогенезом в органах дыхания человека. Среди них:
внутреннее кровотечение при ранениях грудной клетки;
абсцессы в легком или дыхательных путях;
Могут быть и другие причины. Кровотечение при раке легкого обычно означает повреждение одного из сосудов средостения или центральной части легкого. Кровохаркание – это опасный симптом, особенно при массивной внутренней кровопотере.
Признаки массивного кровотечения:
обильное отделяемое алого цвета, медленное кровотечение темно-красного цвета;
прогрессирующее ухудшение самочувствия;
бледность слизистых оболочек;
Первые признаки рака легких
Могут значительно отличаться от привычных признаков, таких как кашель, одышка, кровохаркание и другие симптомы, характерные для рака легких.
Человек, у которого может быть установлен рак легкого, при первичном приеме получает направление к врачам следующих специальностей:
неврологу, при наличии у больного кластерных (приступообразных) головных болей и болей, напоминающих приступы остеохондроза;
офтальмологу или неврологу, при нарушении подвижности и размера зрачка глаза или изменении пигментации радужной оболочки глаза;
терапевту, при подозрении на простудное заболевание с сухим кашлем, возможно незначительной гипертермией (повышенная температура тела);
терапевту или фтизиатру, при влажном кашле, хрипах в легких, кровохаркании, резком снижении массы тела, общей слабости;
кардиологу, при одышке, боли в области сердца после небольшой физической нагрузке, общей слабости.
Человек, отмечающий указанные выше симптомы, должен сообщить о них врачу или дополнить собираемые им сведения следующей информацией:
отношение к курению при легочных симптомах;
наличие онкологических заболеваний у кровных родственников;
постепенное усиление одного из вышеуказанных симптомов (является ценным дополнением, так как свидетельствует о медленном развитии заболевания, характерном для онкологии);
острое усиление признаков на фоне хронического предшествующего недомогания, общей слабости, снижении аппетита и массы тела – это также вариант канцерогенеза.
Причины рака легких
Легкие – это единственный внутренний орган человека, напрямую контактирующий с внешней средой. Вдыхаемый воздух достигает альвеол в неизмененном виде. Микрочастицы, присутствующие в воздухе, задерживаются на стенках слизистых оболочек. Постоянный контакт с внешней средой предопределяет главную особенность эпителия легких – повышенную скорость обновления поколений клеток слизистых оболочек бронхов.
Функции биологического фильтра осуществляются слизистыми оболочками посредством:
микроворсинок, выстилающих дыхательные пути;
эпителия, вырабатывающего слизь;
рецепторов кашлевого рефлекса.
Эпителиальные клетки контактируют с аэрозолями вдыхаемого воздуха, состоящими из жидких и/или твердых частиц, в том числе:
природных – пыль, пыльца растений;
антропогенных – табачный дым, выхлопные газы автомобилей, пыль заводов, шахт, рудников, ТЭЦ.
Для того, чтобы читатель понял, о чем идёт речь, аэрозоль – это устойчивая взвесь в газе (воздухе):
сверхмалых частиц жидкости – туман;
сверхмалых твердых частиц – дым;
малых твердых частиц – пыль.
В состав тумана, дыма и пыли могут входить агрессивные неорганические, и органические вещества, в том числе пыльца растений, микроскопические грибки, бактерии, вирусы, отрицательно воздействующие на микроворсинки эпителия.
Слабо защищенные клетки эпителия ежесекундно находятся под воздействием внешних патогенных факторов, что многократно повышает вероятность патологических мутаций и развития новообразований в легких.
Потенциальные факторы возникновения рака легкого:
Высокая скорость апоптоза эпителия – чем больше образуется новых клеток, тем выше вероятность раковых мутаций (естественный фактор);
Относительная незащищенность нежной ткани от воздействия вредоносных аэрозолей вдыхаемого воздуха (провоцирующий фактор).
Замечено, что вероятность развития рака легкого напрямую связана со старением организма, с генетическими предпосылками и хроническими заболеваниями легких.
Факторы риска рак легкого
Преимущественно поражаются люди, длительно находящиеся под действием физических, химических и биологических факторов, а также имеющие наследственную предрасположенность.
Табачный дым. Примерно 80% заболевших раком легкого являются активными курильщиками, но замечено губительное воздействие табачного дыма и при пассивном курении (Факты и последствия курения во время беременности).
Радон (слаборадиоактивный элемент). Альфа-излучение радона входит в естественный радиационный фон земли. Мощность излучения низкая, однако, достаточная для стимуляции мутаций клеток дыхательных путей. Радон в виде газа накапливается в подвалах домов, проникает в жилые помещения по системе вентиляции, через щели между подвалом и первым этажом.
Генетическая предрасположенность. Наличие неоднократных случаев рака легкого у кровных родственников.
Возраст. Физиологическое старение существенно повышает риски развития патологических мутаций клеток эпителия.
Профессиональные риски. Высокая вероятность контакта на рабочем месте с летучими, пылеобразными канцерогенами:
асбест – применяется в строительстве, при производстве строительных материалов, резинотехнических изделий, входит в состав буровых растворов;
кадмий – в составе припоев применяется ювелирами, при пайке электронных плат, антикоррозийной обработке, на производстве по изготовлению аккумуляторных и солнечных батарей;
хром – применяется в металлургии в качестве компонента легированных сталей;
мышьяк – применяется в металлургии, пиротехнике, микроэлектронике, изготовлении красок, кожевенной промышленности;
пары синтетических красителей на основе нитроэмали – применяют в строительстве, малярных работах;
выхлопные газы – страдают работники автомастерских;
ионизирующее (гамма, бета, рентген) излучение – получают работники рентгенологических кабинетов и атомных станций.
Эндогенные факторы, в том числе хронические легочные заболевания (туберкулез, бронхопневмония);
Неясные факторы. У некоторого количества больных невозможно современными методами установить причины заболевания.
Флюорография легких – исследование органов грудной клетки с помощью рентгеновских лучей, проникающих через легочную ткань и переносящих на пленку посредством флюоресцирующих микроскопических частиц рисунок легких.
Проводят подобное исследование лицам, достигшим 18 лет. Периодичность его проведения – не чаще 1 раза в год. Это правило касается только проведения флюорографии здоровых легких, когда дообследование не требуется.
Считается, что флюорография легких – не достаточно информативное обследование, но полученные с ее помощью данные позволяют выявить изменения в строении легочной ткани и стать поводом для дальнейшего более подробного обследования.
Органы грудной клетки по-разному поглощают излучение, поэтому снимок выглядит неоднородным. Сердце, бронхи и бронхиолы выглядят светлыми пятнами, если легкие здоровые, флюорография отобразит легочную ткань однородной и равномерной. А вот если в легких воспаление, на флюорографии, в зависимости от характера изменений воспаленной ткани, будут видны либо затемнения – плотность легочной ткани повышена, либо будут замечены высветленные участки – воздушность ткани достаточно высока.
Флюорография легких курильщика
Установлено, что изменения в легких и дыхательных путях незаметно происходят даже после первой выкуренной сигареты. Поэтому курильщикам – людям, находящимся в зоне повышенного риска по части легочных заболеваний, настоятельно рекомендуется проходить флюорографию легких ежегодно.
Не всегда флюорография легких курильщика сможет показать развитие патологического процесса на ранней его стадии – в большинстве случаев он начинается не с легких, а с бронхиального дерева, но, тем не менее, подобное исследование позволяет выявить опухоли и уплотнения в легочной ткани, появившуюся в полостях легких жидкость, утолщение стенок бронхов.
Переоценить важность прохождения такого обследования курильщиком сложно: своевременно обнаруженное с помощью флюорографии воспаление легких, дает возможность назначить как можно раньше необходимое лечение и избежать серьезных последствий.
Расшифровка флюорограммы после прохождения флюорографии легких
 Результаты флюорографии готовят обычно несколько дней, после этого полученную флюорограмму рассматривает рентгенолог и в том случае если была проведена флюорография здоровых легких, на дальнейшее обследование пациента не отправляют. В противном случае, если рентгенолог обнаружил изменения легочной ткани, человека могут отправить для уточнения диагноза на рентгенографию или в противотуберкулезный диспансер.
Результаты флюорографии готовят обычно несколько дней, после этого полученную флюорограмму рассматривает рентгенолог и в том случае если была проведена флюорография здоровых легких, на дальнейшее обследование пациента не отправляют. В противном случае, если рентгенолог обнаружил изменения легочной ткани, человека могут отправить для уточнения диагноза на рентгенографию или в противотуберкулезный диспансер.
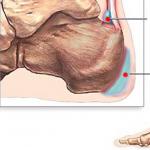
Если корни лёгких расширены, малоструктурны, уплотнены, или есть другие отклонения, это всегда указывает на наличие какого-то патологического процесса. Зачастую только на основании результата флюорографии постановка диагноза затруднена. Чтобы провести диагностику, требуются дополнительные исследования.
Что такое корни лёгких
Корни лёгкого представляют собой комплекс структурных образований, объединяющих лёгкие с органами средостения. Они находятся немного выше и сзади от середины каждого лёгкого. Сформированы из главных прикорневых бронхов, вен, артерий, нервов, лимфоузлов и лимфатических сосудов. Корень правого лёгкого находится позади половой вены, ниже непарной вены, а левого – проходит под дугой аорты.
Основные причины расширения
Расширение корней лёгких сопровождается заметным изменением дыхания у детей. А вот у взрослых такое состояние менее выраженное: при прослушивании органа перкуторное притупление может отсутствовать.
Кроме того, могут наблюдаться такие симптомы:
- Очень сильный кашель, особенно в лежачем положении.
- Боли в области рёбер, где находятся корни органа. Они могут быть ноющими, но чаще они кратковременные и носят острый характер.
- Одышка. Она сильная и появляется даже в состоянии покоя.
Вышеперечисленные признаки могут указывать на разнообразные патологии. Поэтому при их возникновении требуется немедленно обратиться к врачу. Самостоятельное лечение может стать причиной серьёзных осложнений.
Обязательно проводится рентген. По его результатам определяется, насколько лёгкие расширены. При этом увеличение может быть одно- или двухсторонним.
Причин такого состояния может быть несколько:
- Застойные лёгкие. Увеличение лёгочных корней происходит в результате расширения вен. В этом случае нет чётких границ, однако расширение лёгких внешне отличается от опухолевых процессов. По направлению к периферии затемнение становится менее выраженным. Наблюдается равномерное двухстороннее расширение. Также наблюдаются аускультативные симптомы – в обоих лёгких выслушиваются хрипы. Размер сердца может увеличиться или орган немного отодвигается, поэтому появляются сердечные нарушения – аритмия, признаки порока и другие.
- Хронический бронхит. Вне зависимости от этиологии заболевания, оно почти всегда сопровождается увеличением корней лёгких. Лимфатические узлы, расположенные близ корней, слабо очерчены. Чаще всего такое состояние наблюдается при астматическом бронхите, реже – при бронхоэктазе.
- Туберкулёз лимфатических узлов. Клиническая картина отличается в зависимости от давности заболевания. Если человек однажды перенёс туберкулёз и залечил его, в этом случае очаг поражения может быть слабо заметным на снимке или вообще отсутствовать. Если заболевание проявилось впервые, то прикорневые узлы имеют резкие чёткие границы. При этом поражение может быть как односторонним, так и двухсторонним. Клиническая картина такого заболевания схожа с саркоидозом. Поэтому требуется дифференциальная диагностика, обычно диагноз ставится методом исключения. При туберкулёзе лимфоузлов реакция Манту положительна.

Для постановки диагноза может быть также назначена флюорография. Этот диагностический метод немного безопаснее рентгена, однако менее информативный.
На что указывает уплотнение
Если корни лёгких уплотнены, это может свидетельствовать о различных заболеваниях. Диагноз ставится не только на основе флюорографии. Обязательно пациент должен сдать анализ крови, мочи, может понадобиться проведение КТ или МРТ.
Чаще всего уплотнение приводит к расширению лёгочных структур. Иногда наблюдается только локальное уплотнение. Это указывает на хроническое заболевание. В этом случае уплотнение является следствием чрезмерного скопления соединительной ткани.
Одновременное расширение и уплотнение корней лёгких может указывать на хронический бронхит или пневмонию. Это же явление может наблюдаться и при других заболеваниях, сопровождаясь дополнительными изменениями – наличием очагов в лёгких, полостей и прочего.
Затемнение прикорневой зоны
Затемнение лёгких характеризуется белой тенью, которая может распространиться на всю поверхность органа или быть ограниченной – занимает только часть лёгкого (например, область корней). Затемнение может быть односторонними или двусторонним. Это может свидетельствовать о токсическом отёке лёгких или заболеваниях сердца.
Однако такое состояние может быть очень опасным . Затемнение наблюдается при раке, осложнённых формах туберкулёза и пневмонии. При обнаружении затемнения на снимке рентгенолог должен уточнить его точную локализацию. Она может находиться внутри органа или быть внелёгочной.

Если у пациента рак на ранних стадиях, может проводиться операция по удалению доли лёгкого. Такой человек может полностью излечиться. Поэтому при постановке диагноза не следует сразу же паниковать.
Другие изменения на рентгеновском снимке
В зависимости от того, что показал рентген, пульмонолог ставит диагноз. Расширенные корни и наличие уплотнений – не единственное, что может указывать на патологический процесс. Рентген может показать и другие отклонения от нормы. Каждое из них может свидетельствовать об определённом заболевании.
Фиброзная ткань
Она указывает на то, что человек перенёс ранее какие-то заболевания лёгких. Замена лёгочных тканей соединительной могла произойти после перенесённых травм, операций или инфекционных заболеваний. Несмотря на это, чаще всего при наличии фиброзной ткани ставится заключение, что человек здоров. В редких случаях это может указывать на какие-либо заболевания.
Изменение сосудистого рисунка
Сосудистый рисунок формируется тенями артерий и вен. В результате негативных изменений в пределах органа, сосуды расширяются. Из-за этого происходит усиление лёгочного рисунка. Чаще всего это наблюдается при острых заболеваниях. В частности, лёгочный рисунок более чёткий при бронхитах, пневмонии, ОРВИ. Но как только заболевание будет вылечено, сосуды обратно сузятся, поэтому рисунок должен нормализоваться.
Если лёгкие мало структурны
Когда корни лёгких малоструктурны, это может свидетельствовать о саркоидозе, опухолях, застойных явлениях в пределах органа. Это также может указывать на разрастание фиброзной ткани, что бывает после перенесённого воспалительного процесса и в преклонном возрасте. Их называют фиброзно-уплотнёнными. В результате визуализация на снимке затруднена.
Очаговые тени
Это затемнения в пределах лёгких, которые видны на флюорограмме. Их размер небольшой – до 1 см диаметром. Очаги в нижних отделах лёгких указывают на пневмонию. При остром течении заболевания их края неровные, нечёткие. Если же очаги имеют ровную округлую форму, значит, начался процесс выздоровления. А вот при туберкулёзе очаги наблюдаются в верхней части лёгких.
Кальцинаты
Это округлые тени в пределах органа, они плотные, как костная ткань. Их наличие неопасно. Это означает, что человек контактировал с больным пневмонией или туберкулёзом, но не был заражён. При этом инфекция была подавлена, в процессе чего произошло отложение солей кальция.

Спайки
Они обнаруживаются на снимке флюорографии. Представляют собой тонкие структуры из соединительной ткани. Такое состояние неопасно и указывает на то, что в прошлом наблюдался воспалительный процесс. При отсутствии других признаков терапия не требуется. Но если пациент жалуется на сильные боли, необходимо лечение или даже оперативное удаление спаек.
Если плевральные синусы в лёгких свободные, это говорит о том, что орган полностью здоров. Но если в пределах них скапливается жидкость или образуются спайки, требуется лечение, иначе могут возникнуть различные осложнения.
Тяжистые корни
Если корни лёгких тяжистые, это может свидетельствовать об остром или хроническом процессе в пределах органа. Чаще всего такая проблема наблюдается при хроническом бронхите. А у курильщиков с длительным стажем развивается особый вид бронхита, сопровождаемый тяжистостью корней, их расширением и уплотнением. Реже это указывает на онкологические процессы в пределах органа, профессиональные заболевания лёгких и на другие патологии.
Изменения диафрагмы
Аномалии диафрагмы могут быть связаны с наследственностью, ожирением, заболеваниями печени, органов ЖКТ. Нередко присутствует вместе с расширением или уплотнением корней лёгких. Обязательно требуется дополнительное обследование, так как такой патологический процесс может указывать на серьёзные изменения.
Все вышеперечисленные нарушения обнаруживаются при помощи флюорографии или рентгена лёгких. При их наличии врач может сразу назначить лечение или провести дополнительные диагностические процедуры. Кроме того, иногда результаты первичного исследования могут быть ошибочными. Поэтому при проведении флюорографии необходимо внимательно слушать специалиста и задержать дыхание, когда это нужно .
Игорь Евгеньевич Тюрин, доктор медицинских наук, профессор:
– Позвольте мне сразу перейти к следующей лекции и попросить Ирину Александровну рассказать о состоянии корней легких, о патологии лимфатических узлов. Все, что связано с этой проблемой. Пожалуйста, Ирина Александровна.
Ирина Александровна Соколина, кандидат медицинских наук, руководитель отделения лучевой диагностики Клиники пропедевтики имени Василенко ПМГМУ:
– Спасибо большое, Игорь.
Добрый день, уважаемые коллеги!
Итак, сегодня мы с вами поговорим о рентгеноанатомии корней легких и о рентгенологическом синдроме изменения корней легких.
(Демонстрация слайда) .
С точки зрения анатомии, корни легких представляют собой совокупность структур, которые расположены топографически определенным образом в воротах легких. Они включают в себя ряд анатомических элементов.
Это, прежде всего, легочная артерия, легочные вены, сопутствующие легочным артериям бронхи, лимфатические сосуды, узлы, клетчатка и листки плевры.
Надо сказать, что на большом протяжении указанные образования располагаются экстрапульмонально и на рентгенограммах могут быть скрыты тенью сердца, поэтому анатомически и рентгенологически понятие корня легкого несколько отличается.
(Демонстрация слайда) .
С точки зрения рентгенологии, нормальный корень легкого на рентгенограммах, которые выполняются при правильной установке больного, представлен суммарной тенью крупных легочных сосудов.
Необходимо сказать – анализируя корень легкого, необходимо обращать внимание на установку пациента. Это должна быть правильная установка больного, которая определяется по симметричному расстоянию между остистыми отростками, которые мы видим, и грудинно-ключичными сочленениями. Небольшие повороты могут вызывать изменения отображения корня легкого и симулировать какие-то патологические состояния.
(Демонстрация слайда) .
Корни правого и левого легкого в норме располагаются неодинаково. Правый корень представлен, как мы видим на рентгенограмме, дугообразно искривленной тенью средней плотности. Эта тень расширена в верхнем отделе и незначительно суживается книзу. Корень правого легкого располагается на уровне II ребра и II межреберья.
В основном корень правого легкого представлен нижней долевой легочной артерией и расположенным рядом с ним промежуточным бронхом. Он отчетливо виден при рентгенологическом исследовании в виде просветления.
Корень левого легкого чаще всего бывает прикрыт тенью сердца и виден у небольшого количества пациентов. В соответствии с анатомическими особенностями, корень левого легкого располагается на одно ребро выше корня правого легкого. Это необходимо помнить, анализируя рентгенограмму.
Это что касается расположения корней легких.
(Демонстрация слайда) .
По структуре тень корня легкого в норме неоднородна, потому что представлена в основном сосудами, которые разветвляются на более мелкие ветви. Формируется неоднородность корня. Плюс корень легкого пересекается еще и бронхами. Это в норме создает неоднородность его структуры.
(Демонстрация слайда) .
Наружные границы корня легкого представлены, как я уже говорила, расходящимися сосудистыми тенями. Направление артерий, как мы знаем, более вертикальное. Вены располагаются более горизонтально. Четкость контура на отдельных участках может быть не так выражена за счет наслоения просветления от бронхов.
Что касается деления корня на отделы: головка, тело и хвостовая часть. Оно сохраняет свою актуальность. Нижняя часть корня легкого (хвост) образована в основном мелкими разветвлениями сосудов уже сегментарных бронхов.
(Демонстрация слайда) .
Что касается ширины корней легких. В основном ширина корня легкого определяется по правому корню. В норме она представляет собой ширину артериального ствола и промежуточного бронха. В норме, если брать эти две структуры, она не должна превышать 2,5 сантиметров.
Как правило, если мы будем измерять непосредственно только сосудистый ствол (то есть нижнюю долевую легочную артерию), то ширина ее не должна превышать 1,5, максимум 2 сантиметров.
(Демонстрация слайда) .
Мы говорили о тех критериях, по которым мы оцениваем корень легкого при рентгенологическом исследовании. Расположение, структура, границы, четкость контуров и ширина корня.
В КТ изображении корни легких представляются на нескольких сканах. Мы анализируем их последовательно. Здесь хорошо выявляются бронхи, поскольку они воздухсодержащие, и прилежащие к ним сосудистые структуры.
Надо сказать, что дифференцировать сосудистые структуры от увеличенных лимфатических узлов, особенно если слабо выражена клетчатка средостения (это обычно встречается у детей, у молодых людей), практически невозможно. Дифференциальная диагностика между сосудистой патологией и увеличенными лимфатическими узлами или какими-то патологическими образованиями обычно проводится с применением внутривенного контрастирования. Оно позволяет нам различить эти структуры.
(Демонстрация слайда) .
Что касается изменения корней легких. Под этим подразумевают любые отклонения от нормальной рентгенологической картины корней. Это может быть обусловлено различными патологическими состояниями. Чаще всего это увеличение лимфатических узлов.
К изменению корней легких могут приводить патологические состояния сосудов в виде аневризматического расширения или агенезии каких-то сосудистых элементов. Это поражения бронхов – в основном опухолевые. Изменение кровоснабжения в виде отека легких (расстройства обмена тканевой жидкости). Склеротические фиброзные процессы.
Все это может приводить к изменению расположения, величины, формы, структуры и плотности контуров корней легких.
(Демонстрация слайда) .
Надо сказать, чтобы изолировано корень легкого менялся и вокруг не было каких-либо изменений – это встречается редко. В данном случае смещение корней легких обычно обусловлено изменением непосредственно объема легочной ткани.
Это может быть увеличение объема (мы видим на правом снимке), обусловленное буллезной эмфиземой. Изменение за счет буллы, которая смещает корень правого легкого. Какие-то фиброзные изменения могут приводить к смещению корней в ту или иную сторону.
Как правило, на причину такого смещения корней легких указывают те изменения легочной ткани, которые мы видим.
(Демонстрация слайда) .
Но случаются ситуации, когда мы не видим никаких изменений, как на обзорной рентгенограмме в данном случае: практически легочные ткани. Но, посмотрите – корень левого легкого располагается на одном уровне с корнем правого легкого. Это позволяет нам предположить, нет ли тут какого-то процесса, который приводит к уменьшению объема.
На боковой рентгенограмме мы видим ателектаз язычковых сегментов, который в данном случае скрыт за тенью сердца. Именно этот процесс и вызывает смещение корня легкого.
(Демонстрация слайда) .
Изменение структуры корня легкого проявляется обычно тем, что различные элементы в связи с отеком или фиброзом становятся плохо различимы. Это проявляется появлением однородности тени корня. В норме корень неоднородный. Он уплотняется, сосудистые структуры и отдельные элементы корня плохо дифференцируются.
Кроме того, нарастает интенсивность [тени] корня легкого. Просвет промежуточного бронха, который в норме, как мы видели, хорошо виден, утрачивает свою прозрачность. Становится завуалирован либо совсем не виден.
(Демонстрация слайда) .
Повышение плотности корня легкого, как правило, обусловлено обызвествлением грудных лимфатических узлов, которое может иметь различную распространенность. Может быть скорлуповидным, глыбчатым, неравномерным, в виде тутовой ягоды.
(Демонстрация слайда) .
Изменение контуров корней легких может быть нескольких видов. Чаще всего мы видим полициклические контуры корней легких, которые обусловлены в основном увеличенными лимфатическими сосудами.
Здесь представлен пациент с саркоидозом внутригрудных лимфатических узлов. Здесь двустороннее увеличение, расширение корней легких и полициклические контуры, которые образованы как раз увеличенными бронхопульмональными лимфатическими узлами.
Здесь может встречаться так называемый «симптом кулис», который обусловлен суперпозицией передней и задней группы бронхопульмональных лимфатических узлов.
(Демонстрация слайда) .
Бугристые контуры корней легких встречаются преимущественно при опухолевых процессах. При этом также отмечается преимущественно одностороннее расширение корня легкого.
(Демонстрация слайда) .
Нечеткие контуры корней легких, как правило, обусловлены отеком перибронховаскулярной ткани, который может возникать при различных застойных изменениях в легких. Могут возникать реактивно при воспалительных изменениях – за счет периваскулярного, перибронхиального отека или воспаления.
(Демонстрация слайда) .
Тяжистые контуры обусловлены фиброзными изменениями за счет развития перигилярного фиброза. Причинами этого могут быть различные процессы.
(Демонстрация слайда) .
Большое значение имеет, если мы говорим о синдроме изменения корней, расширение и деформация корня легкого. Сочетанный процесс с различными изменениями структуры его и границ. Здесь большое значение имеет – одностороннее или двустороннее расширение корней легких.
Одностороннее расширение и деформация корней легких обычно встречается при туберкулезном бронхоадените. Как правило, в этих случаях мы видим расширение корня, изменение его структуры, нечеткость границ. Эти изменения лучше всего выявляются при компьютерно-томографическом исследовании.
Надо сказать, что при любом подозрении на расширение корня легкого и для установления причины расширения корня легкого требуется в дальнейшем уточнение с помощью линейной томографии. Конечно, в настоящее время это компьютерная томография (лучше всего – с внутривенным контрастированием).
(Демонстрация слайда) .
При компьютерно-томографическом исследовании туберкулез внутригрудных лимфатических узлов проявляется увеличением бронхопульмональных лимфатических узлов корня одного легкого и вышележащих лимфатических узлов средостения.
Подтверждают специфическую природу поражения лимфатических узлов с помощью внутривенного контрастирования (при этом происходит неравномерное накопление контрастного препарата), по капсуле лимфатического узла, фрагментарно. Это происходит за счет того, что в центре казеозные массы, которые не накапливают контрастный препарат. Инфильтрация перинодулярной клетчатки.
(Демонстрация слайда) .
Туберкулезное поражение лимфатических узлов может сопровождаться различными нарушениями в легочной ткани: в форме сдавления бронхов, формирования ателектатических нарушений, диссеминации очагов отсева.
Конечно, туберкулез внутригрудных лимфоузлов – это первичный туберкулез. Он чаще встречается у детей. Но необходимо помнить о том, что и у пожилых людей также может наступать при неблагоприятных условиях реактивация старых туберкулезных очагов.
(Демонстрация слайда) .
Здесь приведен пример пациента пожилого (81 года). Он поступил в клинику с такими жалобами на повышение температуры тела, одышку при физической нагрузке.
(Демонстрация слайда) .
У него достаточно длительный анамнез. Начинается он с 1947-го года, когда он перенес пневмонию. Затем он обследовался в противотуберкулезных диспансерах, где диагноз туберкулеза был отвергнут. Проводилось обследование и лечение в стационаре по поводу бронхитов на протяжении последних лет.
Все равно нарастали слабость, кашель. В связи с вышеуказанными жалобами он поступил на обследование.
(Демонстрация слайда) .
Из анамнеза жизни стоит отметить, конечно, что он перенес субтотальную резекцию желудка без применения химиотерапии. Наблюдается у онколога.
(Демонстрация слайда) .
Мы видим его рентгенограммы за 2010-й год. Корень правого легкого расширен, уплотнен. Мы видим (неразборчиво термин, 15:29) изменения в переднем сегменте: уплотнение легочной ткани.
(Демонстрация слайда) .
Он был дообследован с помощью линейной томографии. Мы видим проходимость всех бронхов. На этом этапе данных за туберкулезное поражение не наблюдалось.
(Демонстрация слайда) .
Как раз на фоне ухудшения состояния, повышения температуры было проведено рентгенологическое обследование. В данном случае мы видим, что у корня легкого появилась нечеткость контуров, увеличение воспалительных изменений верхней доли правого легкого.
(Демонстрация слайда) .
Посмотрите в динамике эти два снимка за 2010-й и 2011-й год. Здесь, конечно, четко видна на последнем снимке отрицательная динамика.
Чем это может быть обусловлено?
Первое, что приходит на ум, учитывая клинику такой картины, эти три процесса. Возможно, развитие пневмонии, центральный рак либо метастазы в лимфатические узлы в связи с тем, что у пациента была опухоль в анамнезе.
(Демонстрация слайда) .
При проведении компьютерной томографии (мы не стали водить контраст – достаточно пожилой пациент) мы видим четко увеличенные лимфатические узлы, одностороннее увеличение лимфатических узлов.
В бифуркационной группе как раз неоднородная структура лимфатического узла.
В паратрахеальной – крупный лимфатический узел: полостное образование, которое оказалось бронхомодулярным свищом. Это было подтверждено при бронхоскопическом исследовании.
Ателектатические воспалительные изменения в верхней доле правого легкого и очаги обсеменения.
(Демонстрация слайда) .
Дообследование пациента с помощью компьютерной томографии позволило установить правильный диагноз у пациента.
(Демонстрация слайда) .
Но бывают сложные ситуации. Пациент 32-х лет, который был направлен к нам на компьютерную томографию (он ВИЧ-инфицирован несколько лет) для уточнения изменений в проекции корня левого легкого. Мы видим подозрение на патологическое образование в корне легкого: деформированы контуры.
(Демонстрация слайда) .
При нативном исследовании видно, что отмечается локальное расширение аорты в области дуги. Но наряду с этим, посмотрите, выявляются увеличенные лимфатические узлы (они здесь показаны желтыми стрелками) в бифуркационной группе и трахеобронхиальной группе.
Размеры их – где-то до 1,5 сантиметров. Это пограничные размеры. Существует много дискуссий по поводу того, какие должны быть размеры лимфатических узлов.
(Демонстрация слайда) .
После проведения внутривенного контрастирования мы четко видим аневризматическое локальное расширение дуги аорты.
(Демонстрация слайда) .
Посмотрите, как лимфатические узлы (даже незначительно увеличенные) накапливают контрастный препарат: фрагментарно, по капсуле. Это позволило высказаться о том, что у пациента наряду с локальным расширением имеется и туберкулез внутригрудных лимфатических узлов.
(Демонстрация слайда) .
Ему была назначена противотуберкулезная терапия. В динамике (мы видим здесь уже без контрастирования исследование) – уменьшение размеров лимфатических узлов и частичное обызвествление.
(Демонстрация слайда) .
Одностороннее расширение и деформация корня легкого, помимо туберкулезного поражения, конечно, чаще всего встречается при опухолевых процессах. В данном случае не рентгенограмме мы видим расширение корня правого легкого, уплотнение корня правого легкого и тяжистые контуры.
(Демонстрация слайда) .
При компьютерно-томографическом исследовании в корне правого легкого – большое узловое образование: перибронхиально-узловой рак. Наличие увеличенных лимфатических узлов. Изменения обусловлены опухолевым процессом.
(Демонстрация слайда) .
Применение внутривенного контрастирования позволяет определить, прежде всего, стадию злокачественной опухоли, степень инвазии в крупные сосуды, в окружающие структуры. Это определяет тактику лечения пациента. В динамике наблюдения на фоне химиотерапии.
(Демонстрация слайда) .
Двустороннее расширение и деформация корней легких обычно встречается при саркоидозе ВГЛУ. При этом мы видим двустороннее достаточно симметричное расширение корней с полицикличными контурами.
(Демонстрация слайда) .
При компьютерно-томографическом исследовании лимфатические узлы имеют очень характерные черты. Определяется системное увеличение лимфатических узлов. Они имеют однородную структуру, четкие контуры, отсутствие изменений окружающей клетчатки.
Как правило, лимфатические узлы поражаются множественно – каждый в своей группе. Они очень редко приводят к сдавлению бронхов, к возникновению гиповентиляционных ателектатических изменений.
После контрастного усиления, в отличие от туберкулеза ВГЛУ, при саркоидозе они равномерно накапливают контрастный препарат всем объемом. Их плотность незначительно возрастает.
(Демонстрация слайда) .
Надо сказать, что при хроническом течении саркоидоза наблюдается формирование кальцината. Сначала уплотнение лимфатического узла в центре, а затем отложение кальция. Раньше всегда считалось, что кальцинаты в лимфатических узлах – это прерогатива только туберкулеза. Нет. По нашим наблюдениям, все гранулематозные процессы могут сопровождаться отложением кальция во ВГЛУ.
При этом при саркоидозе мы видим, что кальцинаты, как правило, формируются и максимально выражены в центре лимфоузла, где в основном это воспаление, и вдали от бронхов.
(Демонстрация слайда) .
Здесь приведены кальцинаты ВГЛУ. При силикозе характерны скорлупообразные кальцинаты, при саркоидозе и при туберкулезном поражении.
(Демонстрация слайда) .
Двустороннее расширение и деформация корней легких может быть обусловлена не только увеличением лимфатических узлов, но и при легочной гипертензии. В данном случае у пациентки мы видим расширение корней легких и справа характерный симптом, который, кстати, редко встречается – сигарообразный контур.
(Демонстрация слайда) .
При внутривенном контрастировании мы видим массивное поражение правой ветви легочной артерии, расширение легочной артерии. Это хроническое течение тромбоэмболии, поскольку мы видим реканализацию тромба. Выраженная двусторонняя гипертензия приводит к расширению корней легких.
(Демонстрация слайда) .
Сужение корня легкого встречается крайне редко. В основном оно обусловлено агенезией легочной артерии. При этом рентгенологически отмечается повышение прозрачности одного из легочных полей, отсутствие нормального легочного рисунка и отсутствие собственной тени корня легкого. Это подтверждается (раньше при ангиопульмонографии) при КТ-ангиографии.
(Демонстрация слайда) .
При сцинтиграфии этот случай. Мы видим полное отсутствие кровотока в правом легком.
(Демонстрация слайда) .
В заключение мне бы хотелось сказать, что [тень] корней легких рентгенологически образуют бронхи и долевые сегментарные ветви легочной артерии, долевые и сегментарные бронхи, крупные вены.
Морфологической основой изменений корней легких является увеличение лимфатических узлов, патологические состояния сосудов, поражения бронхов, расстройства обмена тканевой жидкости, склеротические фиброзные процессы.
Синдром изменения корней легких включает любые отклонения от нормальной картины легких.
Компьютерная томография с внутривенным контрастированием в настоящее время является ведущим методом диагностики патологических изменений корня легкого.
Спасибо за внимание.
| (0) |